- Introduction
- Traitement de l’angine stable dans des conditions spécifiques
- Angine stable et niveaux de pression artérielle
- Angine stable et niveaux de fréquence cardiaque
- Traitement de l’angor stable dans des maladies spécifiques
- Patients diabétiques atteints d’angine stable
- Angine stable et dysfonction systolique ventriculaire gauche
- Angine stable et fibrillation auriculaire
- Associations possibles d’antiangineux
- Conclusions
Introduction
Malgré les techniques modernes d’intervention coronarienne percutanée (ICP) et de pontage aorto-coronarien (PAC), un pourcentage significatif de patients souffrant de coronaropathie stable (SCAD) continuera à ressentir ou développera des symptômes d’angine récurrents. Plusieurs études randomisées et méta-analyses ont montré qu’environ 30 % des patients revascularisés pour une maladie coronarienne stable continuent de ressentir des symptômes angineux, quelle que soit l’intervention (ICP ou CABG). Ainsi, l’utilisation de médicaments antiangineux représente un traitement courant chez ces patients. Les recommandations actuelles de l’ESC suggèrent l’utilisation de médicaments de première et de deuxième intention pour la prise en charge de l’angine stable ; cependant, ces patients présentent souvent, sinon toujours, plusieurs facteurs de risque ou comorbidités concomitants qui, d’une part, modifient l’approche thérapeutique et, d’autre part, peuvent avoir en pratique conduit au développement de leur maladie coronarienne. Dans cet article, nous allons résumer les preuves dans les recommandations de traitement de l’angor stable afin d’individualiser le traitement des patients en fonction de leurs caractéristiques et comorbidités particulières.
Traitement de l’angine stable dans des conditions spécifiques
Angine stable et niveaux de pression artérielle
Les directives actuelles de l’ESC sur le traitement de l’angine de poitrine stable recommandent l’utilisation d’inhibiteurs du système rénine-angiotensine (SRA) car ils peuvent modifier favorablement le pronostic, ainsi que l’utilisation d’inhibiteurs calciques (CCB), de bêta-bloquants et de nitrates à action prolongée pour soulager les symptômes. Il faut toutefois garder à l’esprit que les bloqueurs du SRA, ainsi que les CCB et les bêta-bloquants, représentent des agents ayant des effets antihypertenseurs importants. En effet, ces agents constituent quatre des cinq classes de médicaments antihypertenseurs proposées par les lignes directrices actuelles de l’ESH/CES pour la gestion de l’hypertension artérielle. Ainsi, chez les patients souffrant d’angine stable et nécessitant un traitement antihypertenseur, les lignes directrices de l’ESH/ESC suggèrent également l’utilisation de ces agents car, outre la diminution de la pression artérielle (PA), ces médicaments présentent également d’autres propriétés auxiliaires (en termes de pronostic ou de soulagement des symptômes).
La question de l’administration de ces médicaments se rencontre cependant chez les patients présentant des niveaux de PA bas. Il est probable que de faibles niveaux de PA puissent provoquer des événements cardiovasculaires (CV) chez les patients souffrant d’angine stable, comme l’explique principalement le phénomène de la courbe en J (c’est-à-dire une incidence accrue des résultats lorsque la PA est nettement réduite). Malgré le fait qu’il n’existe pas de seuil validé de PA en dessous duquel les patients atteints de maladie coronarienne stable (MCS) peuvent présenter des événements indésirables, un seuil de 120 mmHg de PA systolique peut être utilisé comme référence. Récemment, les données de 22 672 patients atteints de MCS dans le registre CLARIFY ont révélé que les patients dont la PA systolique/diastolique (PA/DBP) était inférieure à 120/70 mmHg présentaient un risque accru d’événements CV (HR ajusté 1,56, IC à 95 % : 1,36-1,81/ HR ajusté 1,41, IC à 95 % : 1,24-1,61, respectivement). En outre, une incidence accrue d’infarctus du myocarde pour une TA systolique réduite à moins de 120-130 mmHg a été signalée à plusieurs reprises chez des patients ayant des antécédents de maladie cardiaque . Dans l’essai SPRINT , la réduction de la pression artérielle à <120 mmHg a été associée à une augmentation de multiples effets secondaires tels que l’hypotension, la syncope, les anomalies électrolytiques et les lésions rénales aiguës, alors qu’il n’y avait aucun avantage en termes d’infarctus ou d’événements cardiaques. Récemment, un algorithme a été proposé, selon lequel les patients présentant un angor stable et des PSB <120 mmHg devraient s’abstenir de prendre des médicaments antiangineux afin d’éviter des réductions excessives de la PA (Figure 1). Les auteurs ont plutôt proposé l’utilisation de médicaments qui n’affectent pas (ou peu) les niveaux de BP chez les patients ayant des niveaux de SBP plus faibles (<120 mmHg).
Figure 1. Traitement individualisé en fonction des comorbidités et des facteurs de risque des patients .
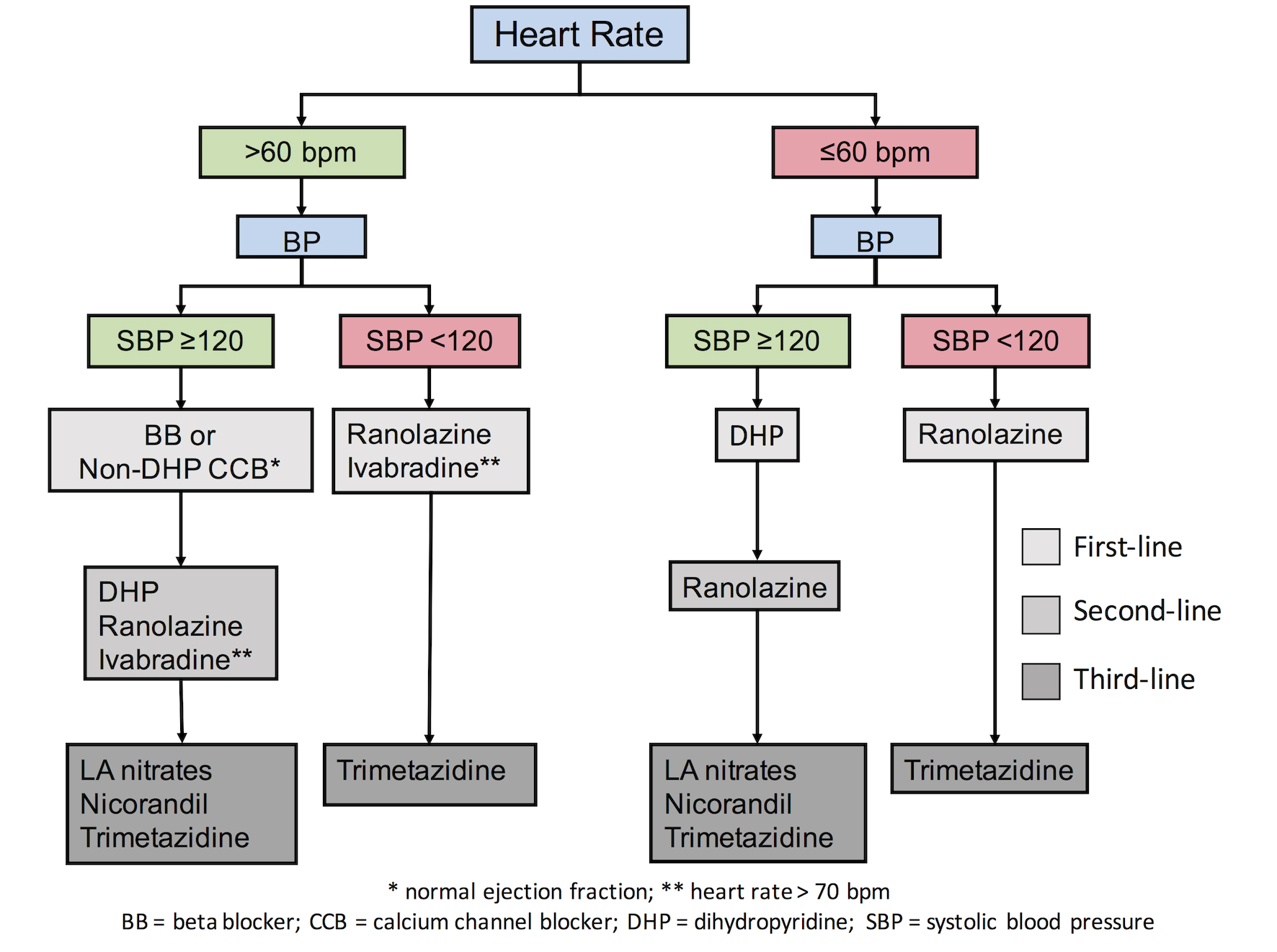
Angine stable et niveaux de fréquence cardiaque
Il existe un ensemble de preuves solides suggérant que l’augmentation de la fréquence cardiaque (FC) chez les patients atteints de maladie coronarienne est délétère, car elle augmente la demande en oxygène du myocarde, ce qui entraîne une ischémie et des symptômes angineux. Les directives actuelles de l’ESC recommandent l’utilisation d’agents abaissant la fréquence cardiaque tels que les bêta-bloquants, l’ivabradine et les CCB non dihydropyridines (non DHP) afin de diminuer la FC. Nous devons cependant garder à l’esprit qu’une réduction excessive de la FC peut non seulement être délétère en raison des symptômes et des effets liés à l’incompétence chronotrope, mais peut également augmenter l’incidence de la fibrillation auriculaire. Après les résultats de l’étude SIGNIFY, qui ont montré un risque accru d’événements CV et de fibrillation auriculaire chez les patients présentant une diminution excessive de la FC, un débat a émergé sur le seuil en dessous duquel les agents abaissant la fréquence cardiaque ne doivent pas être utilisés. Récemment, un seuil de 60 bpm (à l’exception de l’ivabradine qui ne doit pas être initiée lorsque la FC est inférieure à 70 bpm selon les résultats de l’étude SIGNIFY) a été proposé. Chez les patients dont la fréquence cardiaque est inférieure à ce seuil, l’utilisation de médicaments ayant un effet minimal ou nul sur la FC est conseillée (Figure 1).
Traitement de l’angor stable dans des maladies spécifiques
Les directives actuelles de l’ESC sur la prise en charge de l’angor stable suggèrent l’utilisation de plusieurs médicaments pour soulager les symptômes, reconnaissant toutefois qu’aucun de ces médicaments ne peut améliorer le pronostic . En outre, il semble que les médicaments antiangineux de première et de deuxième intention soient soutenus par le même niveau de preuve . Ainsi, leur utilisation dans des conditions spécifiques où les patients peuvent profiter de leurs effets auxiliaires au-delà du soulagement des symptômes devrait être envisagée.
Patients diabétiques atteints d’angine stable
Approximativement 33% des patients atteints de CAD stable souffrent également de diabète sucré (DM) . La présence d’un DM entraîne une maladie vasculaire plus étendue et une charge ischémique plus sévère (à la fois angineuse et silencieuse) . Lors du traitement des patients diabétiques souffrant d’angine de poitrine, il convient de privilégier les médicaments qui présentent un profil métabolique positif ou au moins neutre. La ranolazine est un médicament antiangineux qui a des effets favorables sur la réduction des taux d’HbA1c . Dans un essai randomisé contrôlé par placebo, l’utilisation de cet agent a été associée à une diminution significative des taux d’HbA1c, tandis que la proportion de sujets atteignant un taux d’HbA1c <7,0% était plus importante dans le bras ranolazine par rapport au placebo (25,6% vs 41,2% ; p=0,0004). L’utilisation des bêta-bloquants chez les diabétiques a fait l’objet d’un débat étant donné l’incidence plus élevée de nouveaux cas de diabète ou d’aggravation du profil glycémique chez ces patients. Il semble que ces effets défavorables soient limités à la majorité des bêta-bloquants non vasodilatateurs. En effet, les bêta-bloquants vasodilatateurs présentent un profil métabolique favorable puisqu’ils améliorent la sensibilité à l’insuline et ne provoquent pas d’effets délétères sur le profil lipidique. De plus, certaines données soutiennent l’utilisation de la trimétazidine chez les patients diabétiques. L’administration de ce médicament (20 mg t.i.d. pendant deux semaines) dans un essai randomisé contrôlé par placebo a entraîné une diminution des niveaux plasmatiques de glucose à jeun ; cependant, cette étude ainsi que la majorité des études avec la trimétazidine avaient une petite taille d’échantillon.
En conséquence, des agents tels que la ranolazine ou les bêta-bloquants vasodilatateurs avec leur profil métabolique favorable, ou des agents tels que l’ivabradine, le nicorandil, les CCB et probablement la trimétazidine avec leur profil neutre, devraient être préférés chez les patients souffrant d’angine et de DM pour le soulagement des symptômes.
Angine stable et dysfonction systolique ventriculaire gauche
Approximativement 70 % des cas d’insuffisance cardiaque (IC) avec fraction d’éjection réduite sont directement liés à une coronaropathie, et chez les patients atteints d’IC et d’angine stable, il est préférable d’administrer des médicaments qui non seulement réduisent les crises d’angine mais peuvent également avoir des effets pronostiques favorables. L’administration de bêta-bloquants aux patients ne réduit pas seulement les symptômes de l’angine, mais peut également retarder la progression de l’HF tout en diminuant le taux d’hospitalisations pour HF et en améliorant le pronostic . De plus, l’utilisation de l’ivabradine chez ces patients est bénéfique non seulement en termes de soulagement des symptômes mais aussi en termes de réduction des hospitalisations pour HF et d’amélioration du pronostic en général. Dans l’essai BEAUTIFUL , l’administration d’ivabradine chez des patients ayant une fraction d’éjection ventriculaire gauche (FEVG) <40% a entraîné une diminution significative du critère composite d’infarctus du myocarde fatal et non fatal de 36% (p=0,001) et de la nécessité d’une revascularisation de 30% (p=0,016) chez les patients ayant une FC >70 bpm. Par conséquent, l’utilisation de bêta-bloquants et/ou d’ivabradine chez les patients souffrant d’angine stable et d’HF à fraction d’éjection réduite est préférable car, outre la réduction des symptômes, elle a des effets favorables sur la réduction de la morbidité et de la mortalité CV . D’un autre côté, l’utilisation de l’hydralazine et du dinitrate d’isosorbide au lieu de l’inhibition traditionnelle du système rénine-angiotensine-aldostérone peut être problématique car cette combinaison peut provoquer des crises d’angine. De même, la sécurité de la ranolazine chez les patients atteints d’HF à FE réduite (HFrEF) est incertaine et doit donc être utilisée avec prudence. Les nitrates peuvent avoir un rôle potentiel, en combinant des effets vasodilatateurs et antiangineux. L’administration de nicorandil et d’inhibiteurs calciques de type dihydropyridine (DHP) s’est également avérée sûre chez les patients atteints d’HF et de dysfonctionnement systolique du ventricule gauche (DSTG). Malheureusement, il n’existe pas de données significatives concernant la fourchette de fraction d’éjection ventriculaire gauche (FEVG) moyenne ou préservée des patients atteints d’HF (FEVG 40-49% et >50%). Aucun traitement n’a encore démontré, de manière convaincante, qu’il réduisait la morbidité ou la mortalité. Ainsi, chez ces patients, nous pouvons utiliser des médicaments antiangineux qui ont également des effets bénéfiques sur leurs comorbidités.
Angine stable et fibrillation auriculaire
La fibrillation auriculaire peut aggraver les symptômes de l’angine puisqu’elle augmente la fréquence cardiaque et donc la consommation d’oxygène du myocarde. Par conséquent, chez les patients souffrant d’angine stable et de fibrillation auriculaire, il convient de privilégier les médicaments antiangineux abaissant la fréquence cardiaque, tels que les bêta-bloquants et les CCB non DHP. Ces médicaments sont utiles non seulement pour le contrôle aigu de la FC mais aussi pour le contrôle à long terme. Les agents abaissant la FC et ayant des effets antiangineux, comme l’ivabradine, ne sont pas suggérés, car ce médicament est inefficace dans la FA. De plus, dans l’essai SIGNIFY, l’ivabradine a augmenté l’incidence de la fibrillation auriculaire par rapport au placebo (5,3 % contre 3,8 %, p<0,001), tandis qu’une méta-analyse portant sur 21 571 patients et évaluant les données de 11 études sur l’ivabradine a montré que le traitement par cet agent était associé à un risque relatif accru de FA de 1,15 (IC à 95 % : 1,07-1,24, p=0,0027). La ranolazine semble supprimer la fibrillation auriculaire et les arythmies supraventriculaires en général. Dans une étude rétrospective portant sur 393 patients ayant subi un pontage coronarien, la ranolazine (1 500 mg avant l’opération, puis 1 000 mg deux fois par jour pendant 10 à 14 jours) s’est avérée supérieure à l’amiodarone (400 mg avant l’opération, puis 200 mg deux fois par jour pendant 10 à 14 jours) pour la prévention de la fibrillation auriculaire après un pontage coronarien (17,5 % contre 26,5 %, p=0,035). De plus, dans un essai de phase 2 évaluant les effets de la ranolazine et de la dronédarone, seules ou en association, chez des patients souffrant de fibrillation auriculaire paroxystique, l’association de la ranolazine à 750 mg deux fois par jour et de faibles doses de dronédarone à 225 mg deux fois par jour a entraîné des réductions significatives de la fibrillation auriculaire.d a entraîné une réduction significative des événements de fibrillation auriculaire par rapport au placebo .
Associations possibles d’antiangineux
En général, les patients souffrant d’angine stable ont besoin de plus d’un médicament pour supprimer les symptômes de l’angine. Ainsi, dans la majorité des études, divers médicaments antiangineux ont été administrés en plus d’autres médicaments antiangineux . Cependant, tous les médicaments antiangineux ne peuvent pas être combinés. L’association de l’ivabradine, de la ranolazine et du nicorandil n’est pas recommandée en raison d’un profil de sécurité inconnu. En effet, il n’existe pas d’études, ou très peu d’études avec des échantillons de petite taille, traitant de cette question. De plus, après les résultats de l’essai SIGNIFY, la co-administration de l’ivabradine avec des inhibiteurs calciques non DHP est contre-indiquée car elle a entraîné une réduction significative de la fréquence cardiaque. En effet, le vérapamil ou le diltiazem sont des inhibiteurs modérés du CYP3A4 et l’ivabradine est métabolisée par le CYP3A4. Les inhibiteurs et inducteurs du CYP3A4 sont sujets à des interactions avec l’ivabradine et influencent son métabolisme et sa pharmacocinétique de manière cliniquement significative .
Conclusions
Les patients atteints d’angor stable présentent généralement plusieurs comorbidités. Un traitement individualisé tenant compte des différentes affections et comorbidités doit être proposé, étant donné que tous les médicaments antiangineux ont à peu près le même niveau d’efficacité et qu’il n’existe pas de bénéfice mesurable en termes de survie.