- Introducere
- Tratamentul anginei stabile în condiții specifice
- Anghina stabilă și nivelul tensiunii arteriale
- Anginita stabilă și nivelurile frecvenței cardiace
- Tratamentul anginei stabile în boli specifice
- Pacienți diabetici cu angină pectorală stabilă
- Anghina stabilă și disfuncția sistolică ventriculară stângă
- Anghina stabilă și fibrilația atrială
- Combinații posibile de medicamente antianginoase
- Concluzii
Introducere
În ciuda tehnicilor moderne de intervenție coronariană percutanată (PCI) și de grefă de bypass coronarian (CABG), un procent semnificativ de pacienți cu boală coronariană stabilă (SCAD) vor continua să experimenteze sau vor dezvolta simptome recurente de angină pectorală. Mai multe studii randomizate și meta-analize au arătat că aproximativ 30% dintre pacienții revascularizați pentru SCAD continuă să prezinte simptome de angină pectorală, indiferent de procedură (PCI sau CABG). Astfel, utilizarea medicamentelor antianginoase reprezintă un tratament obișnuit la acești pacienți. Orientările actuale ale ESC sugerează utilizarea claselor de medicamente de prima și a doua linie pentru gestionarea anginei stabile ; cu toate acestea, acești pacienți au adesea, dacă nu întotdeauna, mai mulți factori de risc sau comorbidități concomitente care, pe de o parte, modifică abordarea terapeutică și, pe de altă parte, este posibil ca, în practică, să fi condus la dezvoltarea bolii lor coronariene. În acest articol, vom rezuma dovezile din recomandările de tratament pentru angina pectorală stabilă în vederea individualizării tratamentului pacienților în funcție de caracteristicile și comorbiditățile lor particulare.
Tratamentul anginei stabile în condiții specifice
Anghina stabilă și nivelul tensiunii arteriale
Actuale ghiduri ESC privind tratamentul anginei pectorale stabile recomandă utilizarea blocantelor sistemului renină-angiotensină (SRA), deoarece acestea pot modifica favorabil prognosticul, precum și utilizarea blocantelor canalelor de calciu (BCC), a beta-blocantelor și a nitraților cu durată lungă de acțiune pentru ameliorarea simptomelor. Cu toate acestea, trebuie să ținem cont de faptul că blocantele SRA, la fel ca și BCC și beta-blocantele, reprezintă agenți cu efecte antihipertensive semnificative. De fapt, acești agenți reprezintă patru dintre cele cinci clase de medicamente antihipertensive propuse de actualele orientări ESH/ESC pentru tratamentul hipertensiunii arteriale . Astfel, la pacienții cu angină pectorală stabilă care au nevoie de tratament antihipertensiv, ghidurile ESH/ESC sugerează și utilizarea acestor agenți deoarece, pe lângă scăderea tensiunii arteriale (TA), aceste medicamente prezintă și alte proprietăți auxiliare (în ceea ce privește prognosticul sau ameliorarea simptomelor).
Problema administrării acestor medicamente se întâlnește însă la pacienții cu niveluri scăzute ale TA. Este probabil că nivelurile scăzute ale TA pot provoca evenimente cardiovasculare (CV) la pacienții cu angină pectorală stabilă, așa cum se explică în principal prin fenomenul curbei în J (adică o incidență crescută a rezultatelor atunci când TA este redusă în mod semnificativ). În ciuda faptului că nu există un prag validat al TA sub care pacienții cu boală coronariană stabilă (SCHD) pot prezenta evenimente adverse, un prag de 120 mmHg în TA sistolică poate fi utilizat ca referință. Recent, datele de la 22.672 de pacienți cu SCAD din registrul CLARIFY au arătat că pacienții cu TA sistolică/TA diastolică (SBP/DBP) mai mică de 120/70 mmHg au prezentat un risc crescut de evenimente CV (HR ajustat 1,56, IC 95%: 1,36-1,81/ HR ajustat 1,41, IC 95%: 1,24-1,61, respectiv). În plus, o incidență crescută a infarctului miocardic pentru PA sistolică redusă la mai puțin de 120-130 mmHg a fost raportată în mod repetat la pacienții cu antecedente de boală cardiacă . În studiul SPRINT , reducerea TA până la <120 mmHg a fost asociată cu o creștere a multiplelor efecte secundare, cum ar fi hipotensiunea arterială, sincopa, anomalii electrolitice și leziuni renale acute, în timp ce nu a existat niciun beneficiu în ceea ce privește IM sau evenimente cardiace. Recent, a fost propus un algoritm , conform căruia pacienții cu angină pectorală stabilă și PAS <120 mmHg ar trebui să se abțină de la administrarea medicamentelor antianginoase de scădere a TA, pentru a evita reducerile excesive ale TA (figura 1). În schimb, autorii au propus utilizarea medicamentelor care nu afectează (sau afectează în mod minim) nivelul TA la pacienții cu niveluri mai scăzute ale TAS (<120 mmHg).
Figura 1. Tratament individualizat în funcție de comorbiditățile și factorii de risc ai pacienților .
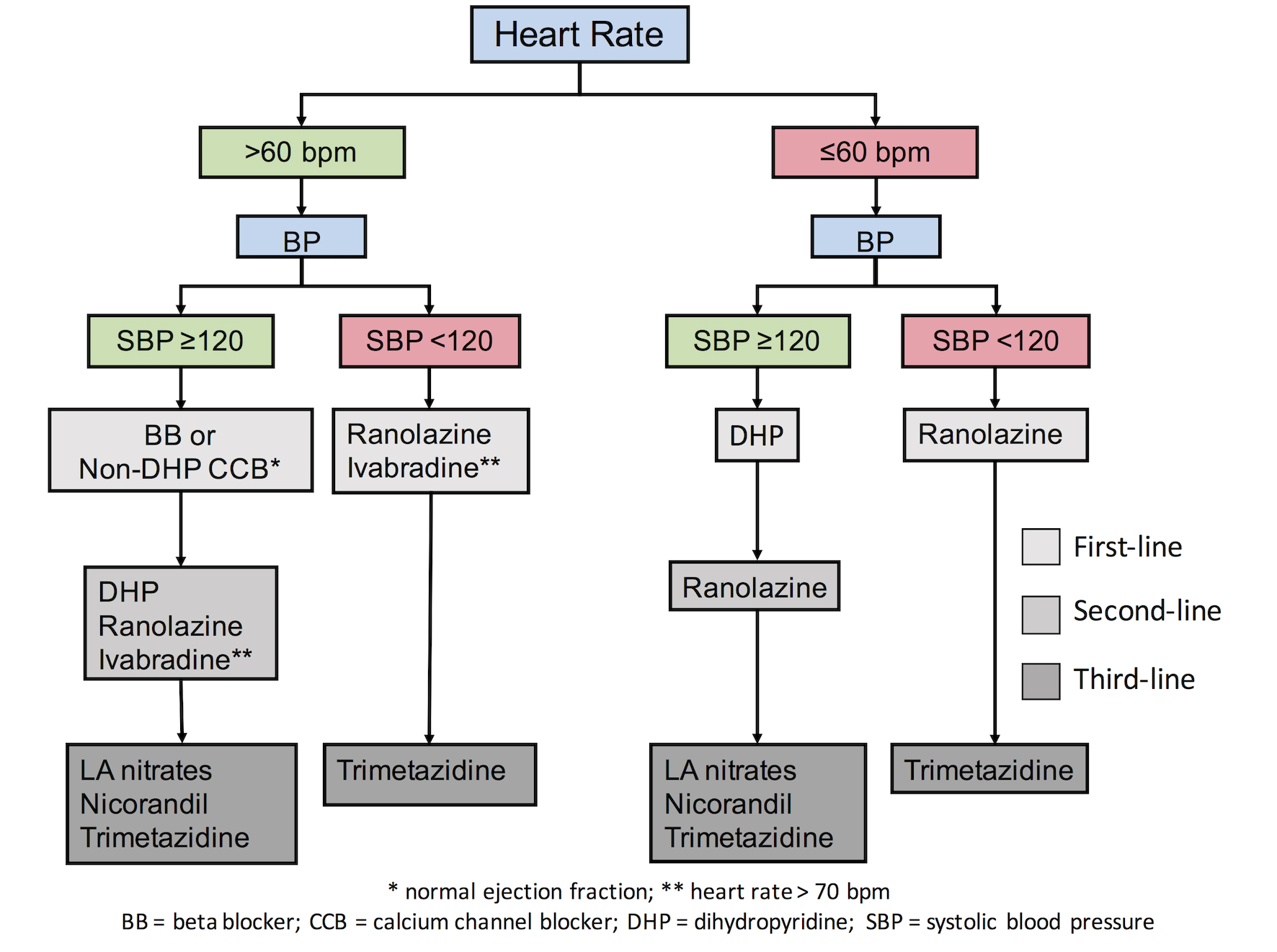
Anginita stabilă și nivelurile frecvenței cardiace
Există un număr solid de dovezi care sugerează că o frecvență cardiacă (FC) crescută la pacienții cu boală coronariană este dăunătoare, deoarece crește cererea de oxigen a miocardului, ceea ce duce la ischemie și simptome anginoase. Orientările actuale ale ESC recomandă utilizarea agenților de reducere a frecvenței cardiace, cum ar fi beta-blocantele, ivabradina și BCC fără dihidropiridină (non-DHP), pentru a reduce FC. Cu toate acestea, trebuie să ținem cont de faptul că reducerea excesivă a FC nu numai că poate fi dăunătoare din cauza simptomelor și efectelor legate de incompetența cronotropă, dar poate chiar crește incidența fibrilației atriale. După rezultatele studiului SIGNIFY , care a arătat un risc crescut de evenimente CV și fibrilație atrială la pacienții cu o scădere excesivă a FC, a apărut o dezbatere cu privire la pragul sub care nu trebuie utilizați agenții de scădere a frecvenței cardiace. Recent, a fost propus un nivel de prag de 60 bpm (cu excepția ivabradinei, care nu trebuie inițiată la FC mai mică de 70 bpm, conform rezultatelor studiului SIGNIFY) . La pacienții cu frecvența cardiacă sub acest prag, se recomandă utilizarea medicamentelor cu efect minim sau fără efect asupra FC (Figura 1).
Tratamentul anginei stabile în boli specifice
Actuale ghiduri ESC privind managementul anginei stabile sugerează utilizarea mai multor medicamente pentru ameliorarea simptomelor, recunoscând totuși că niciunul dintre aceste medicamente nu poate îmbunătăți prognosticul . În plus, se pare că medicamentele antianginoase de prima și a doua linie sunt susținute de același nivel de dovezi . Astfel, ar trebui luată în considerare utilizarea lor în condiții specifice în care pacienții pot beneficia de efectele lor auxiliare dincolo de ameliorarea simptomelor.
Pacienți diabetici cu angină pectorală stabilă
Aproximativ 33% dintre pacienții cu CAD stabilă suferă și de diabet zaharat (DM) . Prezența DM duce la o boală vasculară mai extinsă și la o povară ischemică mai severă (atât anginală, cât și silențioasă) . Atunci când se tratează pacienții diabetici cu angină pectorală, trebuie să se prefere medicamentele care au un profil metabolic pozitiv sau cel puțin neutru. Ranolazina este un medicament antianginos cu efecte favorabile în reducerea nivelului de HbA1c . Într-un studiu randomizat controlat cu placebo, utilizarea acestui agent a fost asociată cu o scădere semnificativă a nivelurilor de HbA1c, în timp ce proporția de subiecți care au atins un nivel de HbA1c <7,0% a fost mai mare în brațul cu ranolazină comparativ cu placebo (25,6% vs. 41,2%; p=0,0004). Utilizarea beta-blocantelor la diabetici a fost dezbătută având în vedere incidența mai mare a apariției unei noi DM sau a înrăutățirii profilului glicemic la acești pacienți . Se pare că aceste efecte nefavorabile sunt limitate la majoritatea beta-blocantelor non-vasodilatatoare. Într-adevăr, beta-blocantele vasodilatatoare prezintă un profil metabolic favorabil, deoarece îmbunătățesc sensibilitatea la insulină și nu au efecte nocive asupra profilului lipidic . În plus, există unele date care susțin utilizarea trimetazidinei la pacienții diabetici. Administrarea acestui medicament (20 mg t.i.d. timp de două săptămâni) într-un studiu randomizat controlat cu placebo a dus la o scădere a nivelurilor plasmatice de glucoză la jeun ; cu toate acestea, acest studiu, precum și majoritatea studiilor cu trimetazidină au avut un eșantion de dimensiuni reduse.
Prin urmare, agenți precum ranolazina sau beta-blocantele vasodilatatoare cu profilul lor metabolic favorabil, sau agenți precum ivabradina, nicorandilul, BCC și probabil trimetazidina cu profilul lor neutru, ar trebui să fie preferați la pacienții cu angină pectorală și DM pentru ameliorarea simptomelor.
Anghina stabilă și disfuncția sistolică ventriculară stângă
Aproximativ 70% din cazurile de insuficiență cardiacă (IC) cu fracție de ejecție redusă sunt direct legate de CAD, iar la pacienții cu IC și angină stabilă este de preferat să se administreze medicamente care nu numai că reduc crizele de angină, dar pot avea și efecte prognostice favorabile. Administrarea de beta-blocante la pacienți nu numai că reduce simptomele anginei pectorale, dar poate, de asemenea, să întârzie evoluția IC și, în același timp, să scadă rata spitalizărilor pentru IC și să îmbunătățească prognosticul . Mai mult, utilizarea ivabradinei la astfel de pacienți este benefică nu numai în ceea ce privește ameliorarea simptomelor, ci și în ceea ce privește reducerea numărului de spitalizări pentru IC și îmbunătățirea prognosticului în general . În studiul BEAUTIFUL , administrarea de ivabradină la pacienții cu fracția de ejecție a ventriculului stâng (FEVS) <40% a dus la o scădere semnificativă a criteriului final compus de infarct miocardic fatal și non-fatal cu 36% (p=0,001) și a necesității de revascularizare cu 30% (p=0,016) la pacienții cu o FC >70 bpm. Prin urmare, se preferă utilizarea beta-blocantelor și/sau a ivabradinei la pacienții cu angină pectorală stabilă și IC cu fracție de ejecție redusă, deoarece, alături de reducerea simptomelor, aceasta are efecte favorabile în reducerea morbidității și mortalității CV . Pe de altă parte, utilizarea hidralazinei/dinitratului de izosorbidă în locul inhibării tradiționale a sistemului renină-angiotensină-aldosteron poate fi problematică, deoarece această combinație poate declanșa crize de angină pectorală. De asemenea, siguranța ranolazinei la pacienții cu IC cu FE redusă (HFrEF) este incertă și, prin urmare, trebuie utilizată cu prudență . Nitrații pot avea un rol potențial, combinând efectele vasodilatatoare și antianginoase . Administrarea de nicorandil și de CCB cu dihidropiridină (DHP) s-a dovedit a fi, de asemenea, sigură la pacienții cu IC și disfuncție sistolică ventriculară stângă (LVSD) . Din păcate, nu există date semnificative în ceea ce privește intervalul de fracție de ejecție ventriculară stângă (FEVS) medie sau conservată a pacienților cu IC (FEVS 40-49% și >50%). Niciun tratament nu s-a demonstrat încă, în mod convingător, că reduce morbiditatea sau mortalitatea. Astfel, la acești pacienți putem folosi medicamente antianginoase care au efecte benefice și asupra comorbidităților lor.
Anghina stabilă și fibrilația atrială
Fibrilația atrială poate agrava simptomele anginei, deoarece crește frecvența cardiacă și, prin urmare, consumul de oxigen al miocardului. Prin urmare, la pacienții cu angină pectorală stabilă și fibrilație atrială, trebuie preferate medicamentele antianginoase care scad frecvența cardiacă, cum ar fi beta-blocantele și CCB non-DHP. Aceste medicamente sunt utile nu numai pentru controlul acut al FC, ci și pentru controlul pe termen lung. Agenții de scădere a FC cu efecte antianginoase, cum ar fi ivabradina, nu sunt sugerate, deoarece acest medicament este ineficient în FA . Mai mult, ivabradina în studiul SIGNIFY a crescut incidența fibrilației atriale comparativ cu placebo (5,3% vs. 3,8%, p<0,001) , în timp ce o meta-analiză de 21.571 de pacienți care a evaluat datele din 11 studii cu ivabradină a arătat că tratamentul cu acest agent a fost asociat cu un risc relativ crescut de FA de 1,15 (IC 95%: 1,07-1,24, p=0,0027) . Ranolazina pare să suprime fibrilația atrială și aritmiile supraventriculare în general . Într-un studiu retrospectiv care a inclus 393 de pacienți supuși unui CABG, ranolazina (1.500 mg preoperator urmat de 1.000 mg de două ori pe zi timp de 10 până la 14 zile) a fost superioară amiodaronei (400 mg preoperator urmat de 200 mg de două ori pe zi timp de 10 până la 14 zile) pentru prevenirea fibrilației atriale după CABG (17,5% vs. 26,5%, p=0,035) . Mai mult, într-un studiu de fază 2 care a evaluat efectele ranolazinei și dronedaronei singure sau în combinație la pacienții cu fibrilație atrială paroxistică, combinația de ranolazină 750 mg b.i.d. și doze mici de dronedarone 225 mg b.i.d a dus la reduceri semnificative ale evenimentelor de fibrilație atrială în comparație cu placebo .
Combinații posibile de medicamente antianginoase
În mod obișnuit, pacienții cu angină pectorală stabilă au nevoie de mai mult de un medicament pentru a suprima simptomele anginei pectorale. Astfel, în majoritatea studiilor, diverse medicamente antianginoase au fost administrate în plus față de alte medicamente antianginoase . Cu toate acestea, nu toate medicamentele antianginoase pot fi combinate. Combinarea ivabradinei, ranolazinei și nicorandilului nu este recomandată din cauza profilului de siguranță necunoscut . De fapt, nu există studii, sau există foarte puține studii cu eșantioane de dimensiuni mici, care să abordeze această problemă. Mai mult, după rezultatele studiului SIGNIFY , coadministrarea ivabradinei cu CCB non-DHP este contraindicată, deoarece a dus la o reducere semnificativă a HR. Într-adevăr, verapamilul sau diltiazemul sunt inhibitori moderați ai CYP3A4, iar ivabradina este metabolizată de CYP3A4. Inhibitorii și inductorii CYP3A4 sunt predispuși la interacțiuni cu ivabradina și influențează metabolismul și farmacocinetica acesteia într-o măsură semnificativă din punct de vedere clinic.
Concluzii
Pacienții cu angină pectorală stabilă au de obicei mai multe comorbidități. Ar trebui propus un tratament individualizat care să țină cont de diferitele afecțiuni și comorbidități, deoarece toate medicamentele antianginoase au aproximativ același nivel de eficacitate și nu există un beneficiu măsurabil pentru supraviețuire.
.