Screening, hodnocení a sledování kolorektálního karcinomu
Screening u dospělých s průměrným rizikem
Doporučení pro screening kolorektálního karcinomu se mezi předními organizacemi v této oblasti liší – jmenovitě mezi Americkou onkologickou společností (ACS), Světovou zdravotnickou organizací (WHO), US Preventive Services Task Force (USPSTF) a American College of Physicians (ACP). Obecně se však nyní doporučuje, aby dospělí s průměrným rizikem zahájili screening kolorektálního karcinomu ve věku 45 let. Existuje několik schválených možností screeningu, z nichž ve Spojených státech je nejrozšířenější kolonoskopie každých 10 let.
Další testy, které slouží ke screeningu rakoviny tlustého střeva, zahrnují každoroční testování okultní krve ve stolici (FOBT) a fekální imunohistochemické testování (FIT) a také testování DNA ve stolici (multitarget DNA testing). Baryové klyzma se dnes provádí jen zřídka; širšího uznání se dostalo novějším metodám, jako je například kolonografie pomocí počítačové tomografie (CT).
Vyšetření a odstranění polypů
Nález polypu o průměru větším než 1 cm při sigmoideoskopii je indikací k vyšetření celého tlustého střeva, protože 30-50 % těchto pacientů má další polypy. Ačkoli se stále vedou spory o to, zda je kolonoskopie indikována u pacientů s polypem nebo polypy menšími než 1 cm, obecně panuje názor, že většina karcinomů vzniká v již existujících adenomatózních polypech, což by mělo vést k úplnému kolonoskopickému vyšetření bez ohledu na velikost.
Polypoidní léze pozorované při baryovém klyzmatu mohou představovat pseudopolypy, pravé polypy nebo karcinomy. Kolonoskopii lze použít k jejich rozlišení a podobně ji lze použít k rozlišení mezi benigními a maligními strikturami, což nelze přesně provést pouze pomocí radiologických vyšetření.
Pokud klinické příznaky a symptomy naznačují rakovinu tlustého střeva nebo pokud screening (pomocí radiografie nebo sigmoideoskopie) identifikuje nádor tlustého střeva, mělo by být provedeno kompletní kolonoskopické vyšetření za účelem získání bioptických vzorků a vyhledání synchronních lézí. Nález při kolonoskopii může mít rovněž vliv na plán chirurgické léčby.
Histologická diagnóza by měla být založena na vyšetření kompletně vyříznutého polypu. Obecně platí, že všechny polypoidní léze o průměru větším než 0,5 cm by měly být zcela vyříznuty. Po odstranění velkého (>2 cm) sesilního polypu nebo v případě obav, že adenom nebyl zcela vyříznut, by měla být obecně za 3-4 měsíce provedena opakovaná kolonoskopie. Pokud zůstane zbytková tkáň, měla by být resekována a kolonoskopie by měla být zopakována za další 3-4 měsíce.
U pacientů s polypy identifikovanými při prvním vyšetření doporučuje Americká onkologická společnost provést kontrolní kolonoskopii na základě počtu a typu polypů a stupně dysplazie takto :
-
K pacientům s malými rektálními hyperplastickými polypy lze přistupovat jako k pacientům se středním rizikem vzniku rakoviny, s kolonoskopií nebo jiným screeningem v podobném časovém rozvrhu
-
Jedinci s jedním nebo dvěma tubulárními adenomy pod 1 cm s dysplazií nízkého stupně by měli podstoupit kolonoskopii 5 až 10 let po odstranění polypu
-
Pacienti, kteří mají tři až 10 adenomů nebo jeden adenom větší než 1 cm nebo kteří mají jakékoli adenomy s vysokým stupněm nebo vilózními rysy, by měli být sledová-kolonoskopii 3 roky po odstranění
-
Pacienti, kteří mají při prvním vyšetření více než 10 adenomů, by měli do 3 let podstoupit kolonoskopii
-
Pacienti s přisedlými adenomy, které jsou odstraňovány po částech, by měli podstoupit následnou kolonoskopii
Současná nebo předchozí resekce střeva pro karcinom tlustého střeva
Z důvodu možných důsledků pro operační plán, by měla být u pacientů, kteří mají podstoupit resekci střeva pro karcinom tlustého střeva, provedena předoperační kolonoskopie. U pacientů, kterým již byl odstraněn karcinom tlustého střeva, by měla být provedena kolonoskopie 6 měsíců až 1 rok po operaci a následně dvakrát ročně kolonoskopie. Některé autority se domnívají, že kolonoskopie by pak měla být prováděna každé 3 roky, pokud jsou výsledky všech těchto vyšetření negativní.
Rodinná anamnéza rakoviny
U jedinců s rodinnou anamnézou familiární adenomatózní polypózy (FAP) nebo Gardnerova syndromu se doporučuje podstoupit genetické vyšetření a flexibilní sigmoideoskopii nebo kolonoskopii každých 12 měsíců, počínaje věkem 10-12 let až do věku 35-40 let, pokud je negativní. U těchto osob zvažte totální kolektomii, protože mají téměř 100% riziko vzniku rakoviny tlustého střeva do 40 let věku. Kolonoskopie není za těchto okolností v prevenci rakoviny tlustého střeva tak účinná jako v případě polypů obecně.
Jedinci, kteří mají příbuzného prvního stupně s diagnózou rakoviny nebo adenomů tlustého střeva mladšího 60 let nebo kteří mají více příbuzných prvního stupně s diagnózou rakoviny nebo adenomů tlustého střeva, by měli podstoupit screeningovou kolonoskopii každých 3-5 let, počínaje buď ve věku 40 let, nebo ve věku o 10 let mladším, než je věk nejstarší rodinné diagnózy, podle toho, co nastane dříve.
Diagnostiku hereditárního nepolypózního kolorektálního karcinomu (HNPCC) je třeba zvážit u osob, které mají několik příbuzných s kolorektálním karcinomem, zejména pokud jeden nebo více příbuzných onemocnělo karcinomem ve věku nižším než 50 let. HNPCC je autozomálně dominantní onemocnění s přibližně 70% celoživotním rizikem vzniku kolorektálního karcinomu.
Tito pacienti by měli být kolonoskopicky vyšetřováni každé 1-2 roky, počínaje věkem 20-25 let nebo ve věku o 10 let mladším, než je věk vzniku onemocnění v indexovém případě (podle toho, co nastane dříve). U pacientů starších 40 let provádějte screening každoročně.
Management zánětlivých střevních onemocnění
Ačkoli mnoho pacientů nevyžaduje kolonoskopii pro diagnostiku zánětlivých střevních onemocnění (IBD), je tento výkon důležitým pomocníkem v následné péči a managementu pacientů s ulcerózní kolitidou nebo Crohnovou chorobou (viz obrázky níže). Kolonoskopie je citlivější než baryové klyzma při určování anatomického rozsahu zánětlivého procesu a je užitečná v případech, kdy jsou klinické, sigmoidoskopické a radiologické studie nedostatečné. Kolonoskopie s vícečetnými biopsiemi je indikována k odlišení ulcerózní kolitidy od Crohnovy choroby.
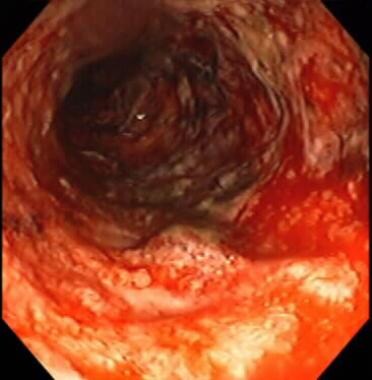 Zánětlivé střevní onemocnění. Těžká kolitida zaznamenaná při kolonoskopii. Sliznice je hrubě denudovaná, se zaznamenaným aktivním krvácením. Pacientka podstoupila resekci tlustého střeva velmi krátce po získání tohoto zobrazení.
Zánětlivé střevní onemocnění. Těžká kolitida zaznamenaná při kolonoskopii. Sliznice je hrubě denudovaná, se zaznamenaným aktivním krvácením. Pacientka podstoupila resekci tlustého střeva velmi krátce po získání tohoto zobrazení. 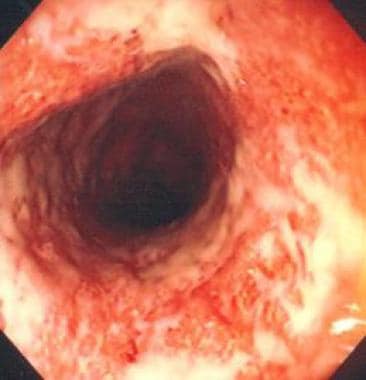 Ulcerózní kolitida zobrazená kolonoskopem.
Ulcerózní kolitida zobrazená kolonoskopem. 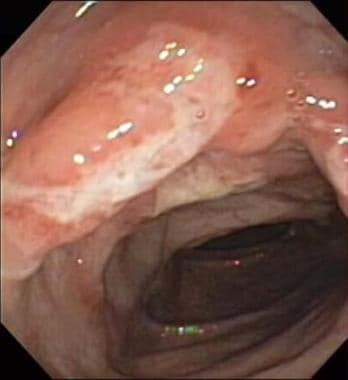 Kolonoskopický obraz velkého vředu a zánětu sestupného tračníku u 12letého chlapce s Crohnovou chorobou.
Kolonoskopický obraz velkého vředu a zánětu sestupného tračníku u 12letého chlapce s Crohnovou chorobou. Plán sledování rakoviny se u pacientů se zánětlivým onemocněním liší. Pacienti s pankolitidou po dobu delší než 7-10 let a pacienti s levostrannou ulcerózní kolitidou po dobu delší než 15 let mají zvýšené riziko vzniku rakoviny tlustého střeva. Současné doporučení pro screeningovou kolonoskopii u těchto skupin je každé 1-2 roky. U pacientů s Crohnovou chorobou tlustého střeva je opodstatněný stejný plán kolonoskopického sledování.
Jelikož odlišení zánětlivých změn od premaligních může být obtížné, neměla by se kolonoskopie pro účely sledování provádět v období aktivní kolitidy a přednost by měly mít biopsie z oblastí s menším zánětem. Předpokládá se, že k dosažení 95% senzitivity při vyšetřování dysplazie u pacientů s IBD je zapotřebí až 64 biopsií.
Novější technologie, včetně chromoendoskopie, zvětšovací endoskopie a úzkopásmového zobrazování, mohou zlepšit detekci dysplazie během sledovací kolonoskopie a umožnit endoskopistům odebrat méně biopsií, ale s vyšší výtěžností.
Další informace o těchto tématech naleznete v části Ulcerózní kolitida, Zánětlivé střevní onemocnění a Crohnova choroba.
Identifikace a léčba míst akutního krvácení
V případě krvácení z dolní části gastrointestinálního traktu (GIT) může být kolonoskopie užitečná nejen pro lokalizaci místa krvácení, ale potenciálně také pro umožnění terapeutického zásahu. Endoskopickou léčbu pomocí injekce adrenalinu, elektrokauterizace, argonové plazmové koagulace (APC), páskové terapie a/nebo klipů lze použít k léčbě různých příčin krvácení z dolní části trávicího traktu, včetně postpolypektomického koagulačního syndromu, divertiklů, arteriovenózních malformací (AVM), hemoroidů a radiací způsobeného poškození sliznice.
V akutní situaci může být endoskopista limitován špatnou vizualizací v nepřipraveném tlustém střevě a rizikem sedace u akutně krvácejícího pacienta. Lze zvážit očistnou přípravu pomocí 4 l polyetylenglykolu (např. GoLYTELY, CoLyte), a to buď perorálně během 2 hodin, nebo nazogastrickou sondou, podle toho, jak to pacient toleruje.
Pokud nelze zdroj krvácení určit pomocí kolonoskopie, může být nutné provést angiografii nebo vyšetření nukleární medicínou. Při podezření na perforaci nebo obstrukci by mělo být před kolonoskopií provedeno radiografické vyšetření.
Volvulus tlustého střeva
Volvulus je zkroucení úseku střeva, nejčastěji v esovitém a slepém střevě, které často způsobuje střevní obstrukci a může vést k ischemii. U pacientů se objevuje bolest břicha, nevolnost/zvracení, obstipace a distenze břicha. U volvulu céka se obvykle doporučuje chirurgický zákrok. V případě esovité volvuly lze k dekompresi tlustého střeva použít kolonoskopii/sigmoideoskopii, a to posunutím endoskopu přes torzní segment střeva. Velké vypuzení vzduchu svědčí o úspěšné redukci.
Akutní pseudoobstrukce tlustého střeva (Ogilvieho syndrom) je klinický stav charakterizovaný příznaky akutní obstrukce tlustého střeva při absenci mechanické příčiny. Při selhání podpůrné léčby lze zvážit endoskopickou dekompresi, aby se zabránilo ischemii střeva a perforaci. Jedná se o technicky náročný zákrok, který by měl být prováděn za použití minimální insuflace vzduchu a bez předchozí perorální projímavé přípravy.
Přestože se kolonoskopie jeví jako přínosná v léčbě pacientů s Ogilvieho syndromem, je spojena s vyšším rizikem komplikací a nebyly provedeny randomizované studie, které by prokázaly její účinnost.