- Úvod
- Léčba stabilní anginy pectoris za specifických podmínek
- Stabilní angina pectoris a výše krevního tlaku
- Stabilní angina pectoris a hladiny srdeční frekvence
- Léčba stabilní anginy pectoris u specifických onemocnění
- Diabetici se stabilní anginou pectoris
- Stabilní angina pectoris a systolická dysfunkce levé komory
- Stabilní angina pectoris a fibrilace síní
- Možné kombinace antianginózních léčiv
- Závěry
Úvod
I přes moderní perkutánní koronární intervenci (PCI) a techniky koronárního bypassu (CABG) se u významného procenta pacientů se stabilní ischemickou chorobou srdeční (SCAD) budou nadále vyskytovat nebo se budou vyskytovat opakované příznaky anginy pectoris. Několik randomizovaných studií a metaanalýz ukázalo, že přibližně 30 % pacientů revaskularizovaných pro SCAD má i nadále příznaky anginy pectoris, a to bez ohledu na postup (PCI nebo CABG). Užívání antianginózních léků tak u těchto pacientů představuje běžnou léčbu. Současná doporučení ESC doporučují pro léčbu stabilní anginy pectoris používat léky první a druhé volby ; tito pacienti však často, ne-li vždy, mají několik souběžných rizikových faktorů nebo komorbidit, které na jedné straně mění terapeutický přístup a na druhé straně mohly v praxi vést k rozvoji jejich ischemické choroby srdeční. V tomto článku shrneme důkazy v doporučeních pro léčbu stabilní anginy pectoris s cílem individualizovat léčbu pacientů podle jejich konkrétních charakteristik a komorbidit.
Léčba stabilní anginy pectoris za specifických podmínek
Stabilní angina pectoris a výše krevního tlaku
Současná doporučení ESC pro léčbu stabilní anginy pectoris doporučují použití blokátorů systému renin-angiotenzin (RAS), protože mohou příznivě ovlivnit prognózu, a dále použití blokátorů kalciových kanálů (CCB), beta-blokátorů a dlouhodobě působících nitrátů pro zmírnění příznaků. Musíme však mít na paměti, že blokátory RAS, stejně jako CCB a beta-blokátory, představují látky s významnými antihypertenzními účinky. Ve skutečnosti tyto látky představují čtyři z pěti tříd antihypertenziv navržených v současných pokynech ESH/ESC pro léčbu arteriální hypertenze . U pacientů se stabilní anginou pectoris, kteří potřebují antihypertenzní léčbu, tedy doporučují směrnice ESH/ESC také použití těchto látek, protože kromě snížení krevního tlaku (TK) představují tyto léky také další pomocné vlastnosti (z hlediska prognózy nebo zmírnění symptomů).
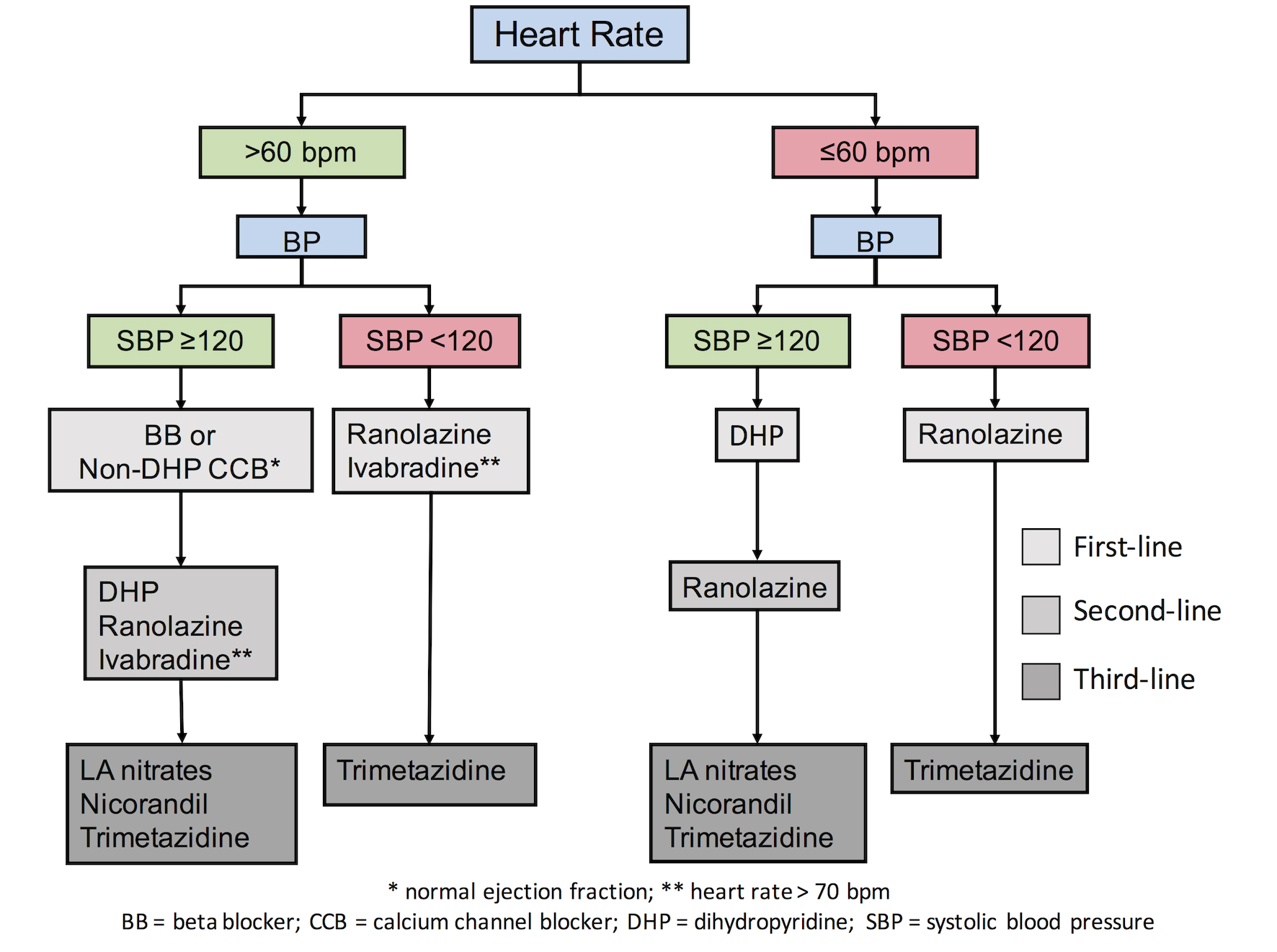
Otázka podávání těchto léků se však vyskytuje u pacientů s nízkými hodnotami TK. Je pravděpodobné, že nízké hladiny TK mohou u pacientů se stabilní anginou pectoris vyvolat kardiovaskulární (KV) příhody, což se vysvětluje především fenoménem J-křivky (tj. zvýšeným výskytem následků při výrazném snížení TK). Přestože neexistuje žádná validovaná prahová hodnota TK, pod kterou se u pacientů se stabilní ischemickou chorobou srdeční (SCHD) mohou vyskytnout nežádoucí příhody, lze jako referenční hodnotu použít hranici 120 mmHg systolického TK. Nedávno získané údaje od 22 672 pacientů se SCAD v registru CLARIFY ukázaly, že pacienti se systolickým tlakem/diastolickým tlakem (SBP/DBP) nižším než 120/70 mmHg mají zvýšené riziko KV příhod (upravený HR 1,56, 95% CI: 1,36-1,81/upravený HR 1,41, 95% CI: 1,24-1,61, v tomto pořadí). Kromě toho byl u pacientů s anamnézou srdečního onemocnění opakovaně hlášen zvýšený výskyt infarktu myokardu pro systolický tlak snížený na méně než 120-130 mmHg . Ve studii SPRINT , snížení tlaku na <120 mmHg bylo spojeno se zvýšením četných nežádoucích účinků, jako je hypotenze, synkopa, elektrolytové abnormality a akutní poškození ledvin, zatímco z hlediska výskytu infarktu myokardu nebo srdečních příhod nebyl zaznamenán žádný přínos. Nedávno byl navržen algoritmus , podle kterého by pacienti se stabilní anginou pectoris a SBP <120 mmHg neměli užívat antianginózní léky snižující TK, aby nedocházelo k nadměrnému snižování TK (obrázek 1). Autoři místo toho navrhují u pacientů s nižšími hodnotami SBP (<120 mmHg) používat léky, které neovlivňují (nebo minimálně ovlivňují) hladinu TK.
Obrázek 1. Individualizovaná léčba podle komorbidit a rizikových faktorů pacientů .
Stabilní angina pectoris a hladiny srdeční frekvence
Existuje řada důkazů, které naznačují, že zvýšená srdeční frekvence (SBP) u pacientů s ischemickou chorobou srdeční je škodlivá, protože zvyšuje nároky myokardu na kyslík, což vede k ischemii a anginózním příznakům. Současná doporučení ESC doporučují ke snížení HR používat látky snižující srdeční frekvenci, jako jsou beta-blokátory, ivabradin a nedihydropyridinové (non-DHP) CCB. Musíme však mít na paměti, že nadměrné snížení HR může být nejen škodlivé kvůli symptomům a účinkům souvisejícím s chronotropní inkompetencí, ale může dokonce zvýšit výskyt fibrilace síní. Po výsledcích studie SIGNIFY , která prokázala zvýšené riziko KV příhod a fibrilace síní u pacientů s nadměrným snížením HR, se objevila diskuse o hranici, pod kterou se látky snižující srdeční frekvenci nesmí používat. Nedávno byla navržena prahová hodnota 60 tepů/min (s výjimkou ivabradinu, který by podle závěrů studie SIGNIFY neměl být nasazován při HR nižších než 70 tepů/min) . U pacientů se srdeční frekvencí pod touto prahovou hodnotou se doporučuje použití léků s minimálním nebo žádným účinkem na HR (obr. 1).
Léčba stabilní anginy pectoris u specifických onemocnění
Současná doporučení ESC pro léčbu stabilní anginy pectoris navrhují použití několika léků pro zmírnění symptomů, přičemž však uznávají, že žádný z těchto léků nemusí zlepšit prognózu . Navíc se zdá, že antianginózní léky první a druhé linie jsou podporovány stejnou úrovní důkazů . Mělo by se tedy zvážit jejich použití u specifických stavů, kdy pacienti mohou využít jejich pomocných účinků nad rámec úlevy od symptomů.
Diabetici se stabilní anginou pectoris
Přibližně 33 % pacientů se stabilní anginou pectoris trpí také diabetes mellitus (DM) . Přítomnost DM vede k rozsáhlejšímu cévnímu onemocnění a závažnější ischemické zátěži (anginózní i tiché) . Při léčbě pacientů s diabetem a anginou pectoris je třeba dávat přednost lékům, které mají pozitivní nebo alespoň neutrální metabolický profil. Ranolazin je antianginózní lék s příznivým účinkem na snížení hladiny HbA1c . V randomizované placebem kontrolované studii bylo užívání tohoto přípravku spojeno s významným snížením hladiny HbA1c, přičemž podíl subjektů, které dosáhly HbA1c <7,0 %, byl vyšší v rameni s ranolazinem ve srovnání s placebem (25,6 % vs. 41,2 %; p=0,0004). Použití beta-blokátorů u diabetiků bylo diskutováno vzhledem k vyššímu výskytu nově vzniklého DM nebo zhoršení glykemického profilu u těchto pacientů . Zdá se, že tyto nepříznivé účinky jsou omezeny na většinu nevasodilatačních betablokátorů. Vazodilatační betablokátory ve skutečnosti představují příznivý metabolický profil, protože zlepšují inzulinovou senzitivitu a nemají škodlivé účinky na lipidový profil . Navíc existují údaje podporující použití trimetazidinu u diabetických pacientů. Podávání tohoto léku (20 mg t.j. po dobu dvou týdnů) v randomizované placebem kontrolované studii vedlo ke snížení plazmatické hladiny glukózy nalačno ; tato studie stejně jako většina studií s trimetazidinem však měla malý vzorek.
Pro zmírnění symptomů by proto u pacientů s anginou pectoris a DM měly být upřednostňovány látky jako ranolazin nebo vazodilatační beta-blokátory s jejich příznivým metabolickým profilem nebo látky jako ivabradin, nikorandil, CCB a pravděpodobně trimetazidin s jejich neutrálním profilem.
Stabilní angina pectoris a systolická dysfunkce levé komory
Přibližně 70 % případů srdečního selhání (SS) se sníženou ejekční frakcí je přímo spojeno s CAD a u pacientů se SS a stabilní anginou pectoris je vhodnější podávat léky, které nejen snižují záchvaty anginy pectoris, ale mohou mít i příznivé prognostické účinky. Podávání beta-blokátorů u pacientů nejen snižuje příznaky anginy pectoris, ale může také oddálit progresi HF a zároveň snížit počet hospitalizací pro HF a zlepšit prognózu . Použití ivabradinu je navíc u těchto pacientů prospěšné nejen z hlediska zmírnění symptomů, ale také z hlediska snížení počtu hospitalizací pro VF a zlepšení prognózy obecně . Ve studii BEAUTIFUL vedlo podávání ivabradinu u pacientů s ejekční frakcí levé komory (LVEF) <40 % k významnému snížení složeného cílového ukazatele fatálního a nefatálního infarktu myokardu o 36 % (p=0,001) a potřeby revaskularizace o 30 % (p=0,016) u pacientů s HR >70 bpm. Proto se u pacientů se stabilní anginou pectoris a KV se sníženou ejekční frakcí upřednostňuje použití betablokátorů a/nebo ivabradinu, protože to má spolu se snížením symptomů příznivý vliv na snížení KV morbidity a mortality . Na druhé straně může být problematické použití hydralazinu/isosorbid dinitrátu místo tradiční inhibice systému renin-angiotenzin-aldosteron, protože tato kombinace může vyvolat záchvaty anginy pectoris. Stejně tak bezpečnost ranolazinu u pacientů se srdečním selháním se sníženou EF (HFrEF) je nejistá, a proto je třeba jej používat s opatrností . Potenciální roli mohou hrát nitráty, které kombinují vazodilatační a antianginózní účinky . Podávání nikorandilu a dihydropyridinových (DHP) CCB se rovněž ukázalo jako bezpečné u pacientů s HF a systolickou dysfunkcí levé komory (LVSD) . Bohužel nejsou k dispozici žádné významné údaje týkající se středního nebo zachovaného rozsahu ejekční frakce levé komory (LVEF) u pacientů s HF (LVEF 40-49 % a >50 %). Dosud nebyla přesvědčivě prokázána žádná léčba, která by snížila morbiditu nebo mortalitu. U těchto pacientů tedy můžeme použít antianginózní léky, které mají příznivý vliv i na jejich komorbidity.
Stabilní angina pectoris a fibrilace síní
Fibrilace síní může zhoršovat příznaky anginy pectoris, protože zvyšuje srdeční frekvenci, a tím i spotřebu kyslíku myokardem. Proto by u pacientů se stabilní anginou pectoris a fibrilací síní měla být upřednostňována antianginózní léčiva snižující srdeční frekvenci, jako jsou beta-blokátory a non-DHP CCB. Tyto léky jsou užitečné nejen pro akutní kontrolu TK, ale také pro dlouhodobou kontrolu. Léky snižující TK s antianginózním účinkem, jako je ivabradin, se nenavrhují, protože tento lék je u AF neúčinný . Navíc ivabradin ve studii SIGNIFY zvýšil výskyt fibrilace síní ve srovnání s placebem (5,3 % vs. 3,8 %, p<0,001) , zatímco metaanalýza 21 571 pacientů, která hodnotila údaje z 11 studií s ivabradinem, ukázala, že léčba tímto přípravkem byla spojena se zvýšeným relativním rizikem vzniku AF 1,15 (95% CI: 1,07-1,24, p=0,0027) . Ranolazin zřejmě potlačuje fibrilaci síní a supraventrikulární arytmie obecně . V retrospektivní studii, do které bylo zařazeno 393 pacientů podstupujících CABG, byl ranolazin (1 500 mg předoperačně a následně 1 000 mg dvakrát denně po dobu 10 až 14 dnů) lepší než amiodaron (400 mg předoperačně a následně 200 mg dvakrát denně po dobu 10 až 14 dnů) v prevenci fibrilace síní po CABG (17,5 % vs. 26,5 %, p=0,035) . Navíc ve studii fáze 2, která hodnotila účinky ranolazinu a dronedaronu samostatně nebo v kombinaci u pacientů s paroxyzmální fibrilací síní, byla kombinace ranolazinu 750 mg p.o. a nízkých dávek dronedaronu 225 mg p.o.d vedla k významnému snížení počtu příhod fibrilace síní ve srovnání s placebem .
Možné kombinace antianginózních léčiv
Obvykle pacienti se stabilní anginou pectoris potřebují k potlačení příznaků anginy pectoris více než jeden lék. Proto byly ve většině studií podávány různé antianginózní léky vedle jiných antianginózních léků . Ne všechny antianginózní léky však lze kombinovat. Kombinace ivabradinu, ranolazinu a nikorandilu se nedoporučuje kvůli neznámému bezpečnostnímu profilu . V podstatě neexistují žádné studie, nebo jen velmi málo studií s malými velikostmi vzorků, které by se touto problematikou zabývaly. Navíc po výsledcích studie SIGNIFY , je společné podávání ivabradinu s CCB bez DHP kontraindikováno, protože vedlo k významnému snížení HR. Verapamil nebo diltiazem jsou totiž středně silnými inhibitory CYP3A4 a ivabradin je metabolizován CYP3A4. Inhibitory a induktory CYP3A4 jsou náchylné k interakcím s ivabradinem a ovlivňují jeho metabolismus a farmakokinetiku v klinicky významné míře .
Závěry
Pacienti se stabilní anginou pectoris mají obvykle několik komorbidit. Měla by být navržena individualizovaná léčba zohledňující různé stavy a komorbidity, protože všechna antianginózní léčiva mají zhruba stejnou účinnost a neexistuje žádný měřitelný přínos pro přežití.