Der klassische Herpes zoster (HZ) ist für sein typisches Erscheinungsbild bekannt und zeigt sich als dermatologischer Ausbruch mit schmerzhaften erythematösen Papeln, die sich zu gruppierten Bläschen oder Bullae entwickeln.1,2 Danach können die Läsionen pustulös oder hämorrhagisch werden.1 Obwohl die Diagnose in den meisten Fällen klinisch gestellt wird, können zur Bestätigung der Diagnose eine Viruskultur, ein direkter Fluoreszenz-Antikörpertest oder eine Polymerase-Kettenreaktion (PCR) durchgeführt werden.1,3
Der Hauptrisikofaktor für HZ ist ein fortgeschrittenes Alter, von dem vor allem ältere Patienten betroffen sind.4 Es wird vermutet, dass ein physiologischer Rückgang der Varizella-Zoster-Virus (VZV)-spezifischen zellvermittelten Immunität bei älteren Menschen zur Reaktivierung des Virus im Spinalganglion beiträgt.1,5 Ähnlich betroffen sind immungeschwächte Personen, einschließlich solcher mit einer Infektion mit dem Humanen Immundefizienz-Virus (HIV), aufgrund der Unterdrückung von T-Zellen, die gegen VZV immun sind,1,5 sowie immunsupprimierte Transplantatempfänger, die eine verringerte VZV-spezifische zelluläre Reaktion und VZV-IgG-Antikörperavidität aufweisen.6
Sekundärkomplikationen der VZV-Infektion (z. B. postherpetische Neuralgie, bakterielle Superinfektion mit Progression zur Zellulitis) führen zu einer erhöhten Morbidität.7,8 Disseminierte kutane HZ ist eine weitere schwerwiegende Komplikation der VZV-Infektion und tritt fast ausschließlich bei Immunsuppression auf.1,8 Sie manifestiert sich als ein Ausbruch von mindestens 20 ausgedehnten vesikulobullösen Läsionen außerhalb der primären und benachbarten Dermatome.6 Bei immungeschwächten Patienten besteht außerdem ein erhöhtes Risiko für eine viszerale Beteiligung der VZV-Infektion, die lebenswichtige Organe wie Gehirn, Leber oder Lunge betreffen kann.7,8 Angesichts des atypischen Erscheinungsbildes der VZV-Infektion bei einigen immungeschwächten Personen besteht bei diesen Patienten ein erhöhtes Risiko für Diagnoseverzögerungen und Morbidität, wenn kein starker klinischer Verdacht auf disseminierte HZ besteht.
Fallberichte
Patient 1
Ein 52-jähriger Mann entwickelte einen schmerzlosen, nicht juckenden Ausschlag am linken Bein, der vier Tage lang anhielt. Er zeigte sich zunächst als erythematöser makulopapulöser Ausschlag auf der medialen Seite des linken Knies ohne jegliche Prodromalsymptome. Im Laufe der nächsten 4 Tage entwickelten sich erythematöse Bläschen, die sich zu Pusteln entwickelten, und der Ausschlag breitete sich sowohl proximal als auch distal entlang des linken Beins aus. Kurz nach seiner Einlieferung ins Krankenhaus entwickelte er Fieber (Temperatur 38,4 °C). In seiner Anamnese wurden eine alkoholische Leberzirrhose und AIDS mit einer CD4-Zahl von 174 Zellen/µl (Referenzbereich 500-1500 Zellen/µl) angegeben. Er nahm eine antiretrovirale Therapie (Abacavir-Lamivudin und Dolutegravir) und eine Prophylaxe gegen opportunistische Infektionen (Dapson und Itraconazol) ein.
Bei der körperlichen Untersuchung fiel ein ausgedehnter Ausschlag auf, der aus mehreren 1 cm großen Ansammlungen von jeweils etwa 40 Pusteln bestand, die in einer nichtmathematomalen Verteilung entlang des linken Beins verstreut waren (Abbildung 1). Viele der Bläschen waren zusammenhängend mit einem erythematösen Boden und befanden sich in unterschiedlichen Entwicklungsstadien, wobei einige verkrustet waren und andere ein dünnes flüssiges Exsudat abgaben. Die Läsionen waren nicht empfindlich und wiesen keine nennenswerte Verhärtung auf. Das Bein war warm und ödematös.
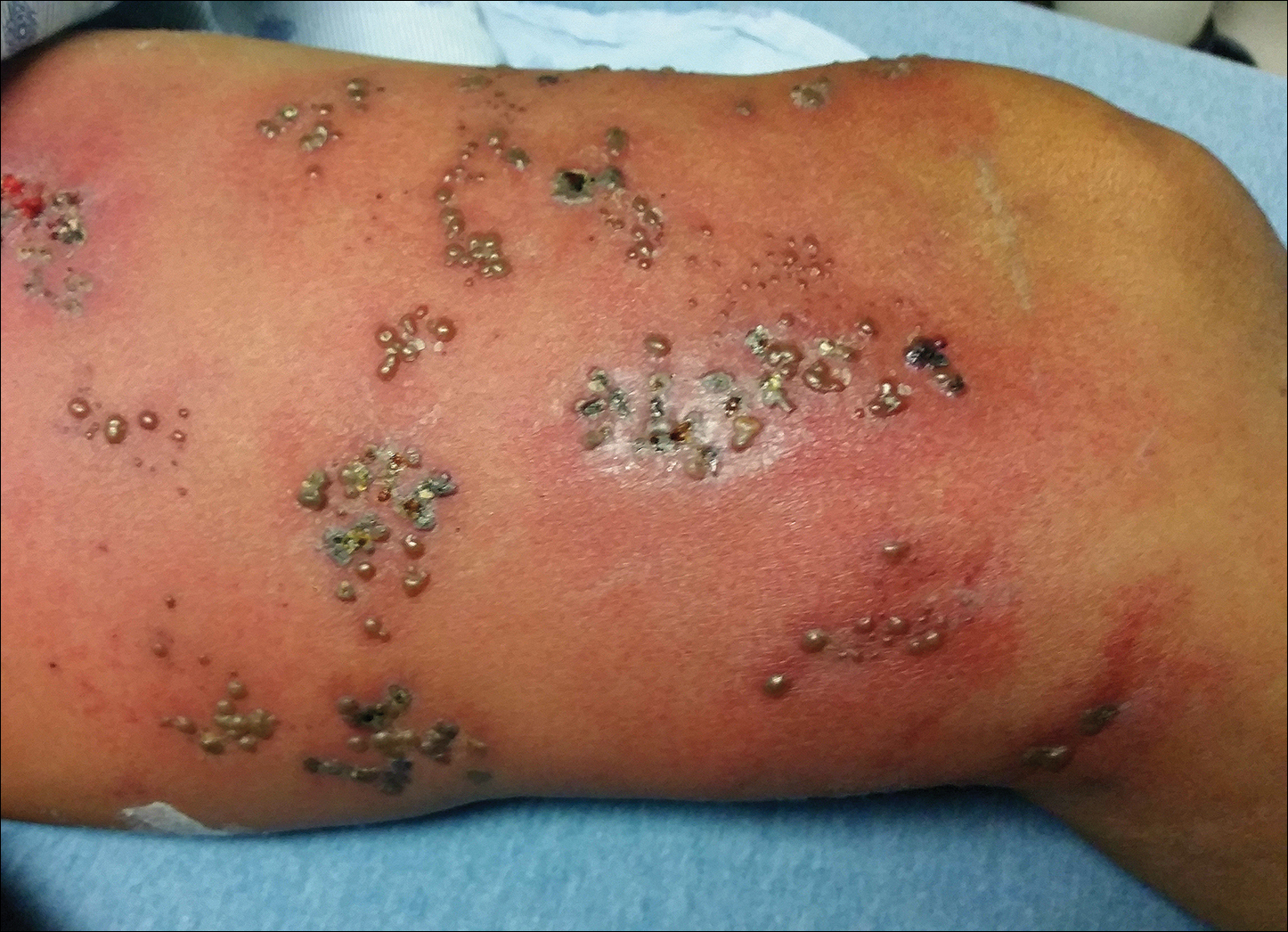
Abbildung 1. Herpes zoster mit gruppierten Bläschen am linken Oberschenkel nach akuter Reaktivierung des Varizella-Zoster-Virus.
Klinisch schloss die Differentialdiagnose eine disseminierte HZ mit bakterieller Superinfektion, eine Infektion mit Vibrio vulnificus und eine Infektion mit dem Herpes simplex Virus (HSV) ein. Der Patient wurde mit intravenösem Vancomycin, Levofloxacin und Acyclovir behandelt, und im Verlauf der Behandlung entwickelten sich keine neuen Läsionen. Unter dieser Behandlung verschwand sein Fieber nach einem Tag, die aktiven Läsionen begannen zu verkrusten, und das Ödem und das Erythem gingen zurück. Die Ergebnisse der Bakterienkulturen, der Plasma-PCR und des IgM-Tests für die HSV-Typen 1 und 2 waren negativ. Die Ergebnisse der Viruskulturen waren negativ, aber ein PCR-Test für VZV war positiv, was auf eine akute Reaktivierung von VZV hindeutet.
Patient 2
Ein 63-jähriger Mann entwickelte einen juckenden, brennenden Ausschlag im Gesicht, am Rumpf, an den Armen und Beinen, der 6 Tage lang anhielt. Zu seiner Krankengeschichte gehörten eine Herztransplantation 6 Monate vor der Vorstellung, Diabetes mellitus Typ 2 und eine chronische Nierenerkrankung. Er nahm eine Antiinjektionstherapie mit Mycophenolatmofetil (MMF), Prednison und Tacrolimus ein.
Bei der körperlichen Untersuchung fiel ein ausgedehnter Ausschlag auf, der aus 1 bis 2 mm großen Bläschen bestand, die in einem nichtmathematomalen Muster verstreut waren. Einzelne Bläschen betrafen die Stirn, die Nase und das linke Ohr, und diffuse Bläschen mit einer relativ symmetrischen Verteilung waren über den Rücken, die Brust und die proximalen und distalen Arme und Beine verstreut (Abbildung 2). Viele der Bläschen wiesen eine überlagerte Kruste mit Blutungen auf. Einige der Bläschen verbanden sich mit zentralen nekrotischen Plaques.
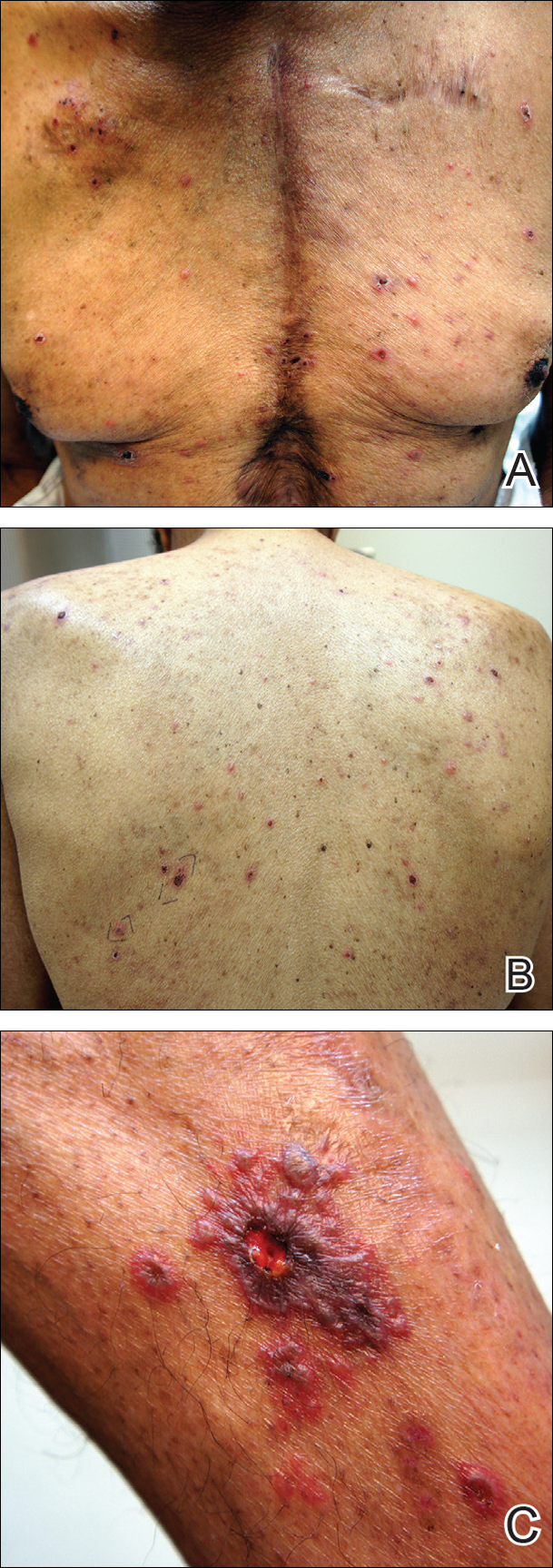
Abbildung 2. Herpes zoster mit diffusen Bläschen auf Brust (A) und Rücken (B) sowie einer hämorrhagischen, nekrotischen, vesikulobullösen Läsion mit umgebenden Bläschen am linken Bein (C) nach akuter Reaktivierung des Varizella-Zoster-Virus.
Bei klinischem Verdacht auf disseminiertes HZ wurde eine Therapie mit oralem Valacyclovir eingeleitet. Zwei Stanzbiopsien wiesen zytopathische Veränderungen durch Herpesviren auf. Mehrere Schnitte zeigten Ulzerationen sowie Akantholyse und Nekrosen von Keratinozyten mit Multinukleation und Marginalisierung des Chromatins. In der Dermis fand sich ein intensives lichenoides und perivaskuläres lymphozytäres Infiltrat. Die immunhistochemische Färbung war positiv für VZV und negativ für HSV, was auf eine akute Reaktivierung von VZV hinweist (Abbildung 3). Nach Abschluss einer antiviralen Therapie kehrte der Patient mit abgeheilten verkrusteten Läsionen in die Klinik zurück.
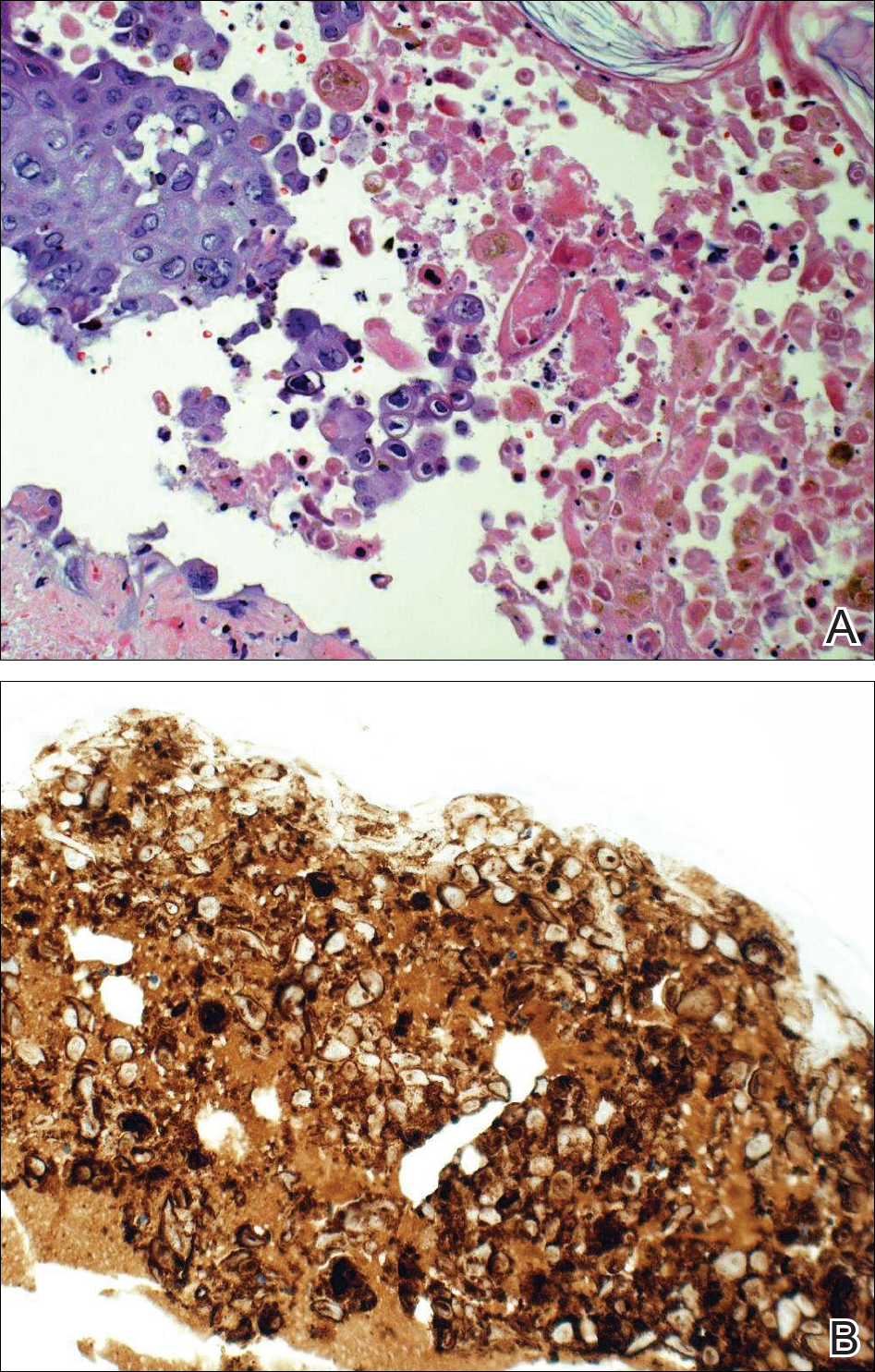
Abbildung 3. Die Biopsie zeigte vielkernige Riesenzellen und eine Randsaumbildung des Chromatins, die auf eine Infektion der Herpesgruppe hinweisen (A)(H&E Originalvergrößerung ×20) sowie diffus positive Varizellen-Zoster-Viren in der Immunhistochemie (B)(Originalvergrößerung ×20).