Biomechanische Studien zeigen, dass das Ligamentum interspinale in Kombination mit dem Ligamentum supraspinale und dem Ligamentum flavum der Lendenwirbelsäule einen Beugungswiderstand verleiht. Das Ligamentum interspinale ist einer der Mechanismen, die die sagittale Stabilität des Wirbelsäulensegments aufrechterhalten. Eine entzündliche Reaktion mit Flüssigkeits- und Zystenbildung innerhalb des Ligamentum interspinale kann durch chronische, wiederholte Schwächung und Dehnung des Bandes entstehen. Der ventrale Bereich in der Nähe des hinteren Epiduralraums ist der schwächere Abschnitt, in dem sich Zysten bilden. Die Degeneration und Schwäche dieses Bandes führt zu einer Annäherung der Dornfortsätze, vor allem aber zu einer Tendenz zur Instabilität und Anterolisthesis, d. h. einer Vorwärtsverschiebung der oberen Wirbel über die unteren Wirbel, im betroffenen Segment. Die verschiedenen pathologischen Veränderungen, die auf Magnetresonanztomographien (MRT) sowohl bei der Baastrup-Krankheit als auch bei interstitieller Bursitis und dorsalen epiduralen Zysten zu erkennen sind, sind Teil des degenerativen und biomechanischen Prozesses, der auftritt, wenn die interspinösen und supraspinösen Bänder sich verschlechtern und ihre Zugfestigkeit verlieren. Offensichtlich gibt es nur sehr wenige pathologische Untersuchungen der Baastrup-Krankheit, aber Schleimbeutel werden häufig im interspinalen Raum gefunden. In Autopsien wurden häufig interspinöse Zysten mit entzündlichen Veränderungen, Knochenerosion und Knochenhypertrophie beschrieben, die mit fortgeschrittenem Alter deutlich häufiger auftreten und in bis zu 40 % der Proben gefunden werden.
Der tatsächliche Kontakt der Dornfortsätze, der auf einfachen Röntgenbildern als Grundlage für die Diagnose der Baastrup-Krankheit zu sehen ist, ist oft nur ein kleiner Teil der gesamten radiologischen Befunde des Patienten und kann auf eine zugrunde liegende segmentale Degeneration hinweisen. Computertomografien (CT) zeigen eine knöcherne Hypertrophie der berührenden Dornfortsätze in Kombination mit reaktiver Sklerose sowie eine Hypertrophie der Facettengelenke. Als die MRT zum Standardverfahren für die Bildgebung der Wirbelsäule wurde, begann man, intraspinale Zysten und andere Facettenpathologien mit Schleimbeuteln zu assoziieren“. Es gibt ein breites Spektrum verschiedener Schleimbeutel und Zysten, die bei diesen Patienten in der Regel in den Facettengelenken zu finden sind. MRT-Scans zeigen ein Spektrum von Anomalien im Ligamentum interspinale, von zystischen Flüssigkeitsveränderungen über Verdickungen des angrenzenden Ligamentum flavum bis hin zur Anterolisthesis der betroffenen Wirbel. In der MRT wurde häufig eine mehrstufige Erkrankung festgestellt. Schleimbeutel und Spalten waren am häufigsten bei L4-5, aber auch bei L3-4 und L5-S1 zu finden. In 50 % der Fälle wurden Verbindungen zwischen diesen Schleimbeuteln und dem Epiduralraum gefunden.
Unter Einbeziehung der Biomechanik in Verbindung mit den radiologischen Befunden stellten wir die Hypothese auf, dass eine wiederholte Scherung aufgrund einer Schwächung der interspinalen und supraspinösen Bänder zur Entwicklung von interspinalen Schleimbeuteln und Zysten sowie zur Ausbreitung eines Entzündungsprozesses innerhalb des Ligamentum flavum führt. Dieser fortschreitende degenerative Prozess trägt zu der häufig beobachteten Weichteilkanalstenose bei, die in vielen Fällen beobachtet wird, obwohl sich viele Patienten zunächst mit lokalisierten Lumbalschmerzen und nicht mit neurogenen Claudicatio vorstellen (Abbildung 2).
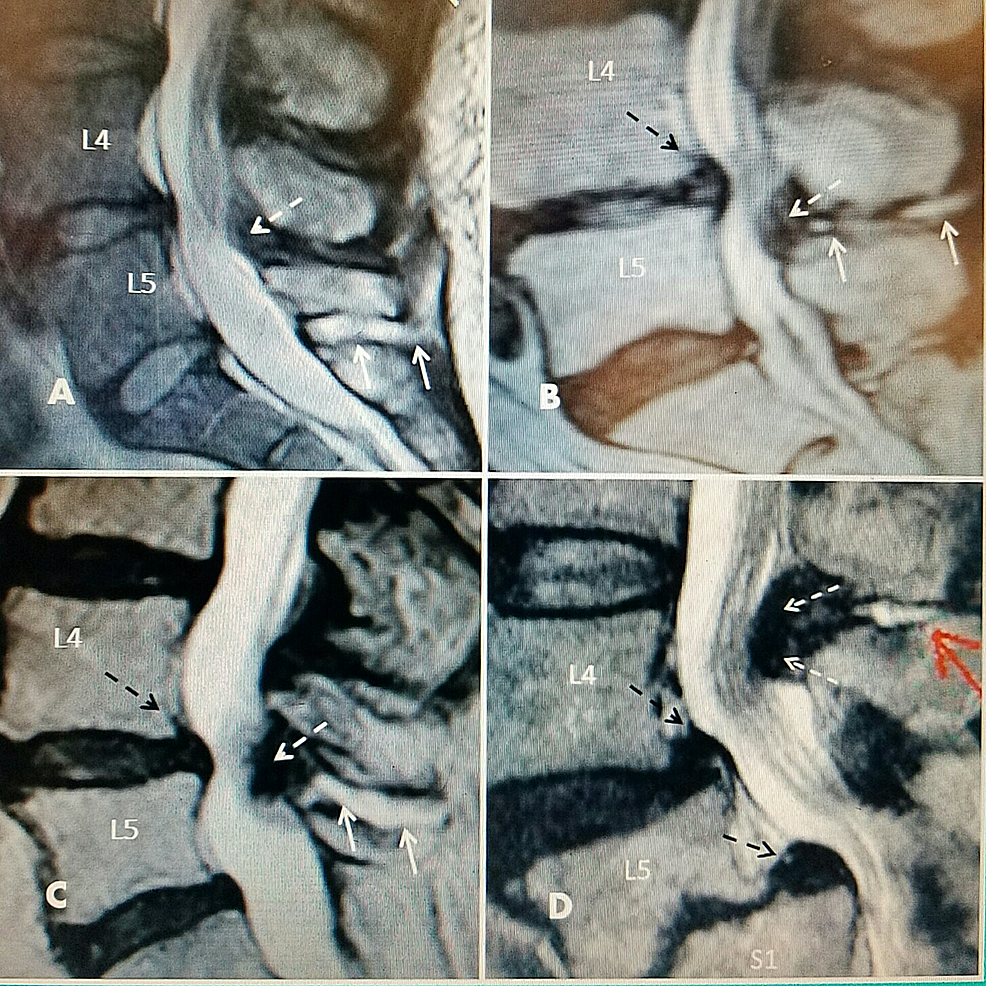
Abbildung2:Interspinöse Flüssigkeit mit Stenose in einer Ebene bei L4-5 auf T2-Magnetresonanztomographie (MRT)
A: L5-S1 große interspinöse hyperintense Flüssigkeit (zwei durchgehende weiße Pfeile) ohne Bandvergrößerung. L4-5 minimale ligamentäre Vergrößerung im hinteren Bereich (gestrichelter weißer Pfeil) mit früher Kanalstenose. Die Bandscheibe L4-5 weist frühe Anzeichen einer T2-Signaltrockenlegung auf.
B: Verengte und ausgetrocknete Bandscheibe bei L4-5 mit ringförmiger Vorwölbung (gestrichelter schwarzer Pfeil) mit minimaler dorsaler hinterer Spinalzyste (gestrichelter weißer Pfeil), die eine hintere zentrale Kanalstenose in Verbindung mit interspinaler Flüssigkeit (durchgezogene weiße Pfeile) verursacht.
C: Spondylolisthesis Grad 1 an L4-5 (gestrichelter schwarzer Pfeil), posteriore fibröse Ligamentum flavum-Hypertrophie (gestrichelter weißer Pfeil) und Flüssigkeit im interspinalen Raum (durchgezogene weiße Pfeile).
D: Degenerierte verschmälerte L4-5-Bandscheibe mit ringförmiger Vorwölbung und Spondylolisthesis Grad 1 (oberer gestrichelter schwarzer Pfeil). Spondylolisthesis Grad 2 bei L5-S1 mit ausgeprägter Endplattendegeneration (unterer gestrichelter schwarzer Pfeil). Hintere interspinöse Zyste (durchgehender roter Pfeil) mit deutlicher Bandhypertrophie und Stenose bei L4-5 (zwei gestrichelte weiße Pfeile). Deutliches Ödem und Verlagerung der Cauda equina-Wurzeln.
Ursprünglich wurde die Behandlung aufgrund von Baastrups Beschreibung, die das Problem mit den Dornfortsätzen in Verbindung brachte, auf die auf einfachen Röntgenbildern sichtbare interspinöse Anomalie ausgerichtet und bestand ursprünglich in einer chirurgischen Entfernung des Dornfortsatzes mit schlechten und inkonsistenten Ergebnissen. Beks untersuchte 64 Patienten, bei denen eine Resektion des Dornfortsatzes mit sehr schlechten Ergebnissen durchgeführt wurde. Nur 11/64 Patienten berichteten über eine Schmerzlinderung. Röntgenuntersuchungen in Form von Röntgenbildern (d. h. kein CT oder MRT) wurden retrospektiv ausgewertet und zeigten, dass alle 53 Patienten, bei denen die Operation fehlgeschlagen war, eine andere Pathologie der Wirbelsäule aufwiesen, darunter in 55 % eine lumbale Spondylose, in 23 % eine Bandscheibendegeneration und in 13 % eine Spinalkanalstenose. Er führte die nicht erkannte Pathologie zu Recht als Grund für die erfolglose Resektion des Dornfortsatzes an. Die Schlussfolgerung war, dass die Baastrup-Krankheit keine eigenständige Krankheit ist, sondern eine Folge mechanischer Veränderungen der interspinösen und supraspinösen Bänder, degenerativer lumbaler Bandscheiben und Facetten mit interspinösen Schleimbeuteln, Osteophytenbildung und Spondylose.
Anfänglich wurden einzelne Fallberichte veröffentlicht, in denen epidurale Zysten und Massen gefunden wurden, die eine Stenose im Zusammenhang mit der Baastrup-Krankheit verursachten, aber später wurde erkannt, dass diese beiden Probleme viel häufiger miteinander verbunden waren. Chen et al. untersuchten 10 Fälle von hinteren dorsalen intraspinalen Zysten und stellten gleichzeitig degenerative Bandscheibenerkrankungen und Stenosen unterschiedlichen Grades, Spondylolisthesis auf oder unterhalb der Zystenhöhe mit ausgeprägter Facettendegeneration sowie bei drei Patienten Facettengelenksergüsse fest. Sie kamen zu dem Schluss, dass die Baastrup-Krankheit mit interspinaler Flüssigkeit assoziiert ist, und wenn der Schleimbeutel groß genug ist, kann er sich in den hinteren Epiduralraum ausdehnen und eine Kanalstenose verursachen. Sie stellten auch fest, dass nicht alle Zysten mit den Facettengelenken oder dem dorsalen Epiduralraum kommunizieren. Die MRT zeigte auch eine schwere Stenose aufgrund einer hinteren, nicht zystischen fibrösen Masse, oft mit einem linearen Flüssigkeitssignal aus dem interspinalen Raum. Bei der Operation wurde ein interspinaler Spalt gefunden, der sich leicht sondieren ließ, ohne dass das Ligamentum interspinale entfernt werden musste. Die histologischen Befunde zeigten, dass es sich um eine Kollagenmatrixmasse mit peripherer Entzündung handelte. Sie schlugen vor, dass sich die Baastrup-Zyste mit der Zeit verändern und faseriger werden könnte. Kwong et al. führten eine weitere retrospektive radiologische Untersuchung von 1008 CT-Scans durch und stellten fest, dass 41 % Anzeichen einer Baastrup-Krankheit aufwiesen, am häufigsten bei L4-5, und dass die Häufigkeit dieses Befundes mit dem Alter zunahm und auch mehrstufig wurde. Sie kamen zu dem Schluss, dass die Baastrup-Krankheit Teil der erwarteten degenerativen Veränderungen der Wirbelsäule im Alter ist, und mahnten zur Vorsicht, bevor sie die Baastrup-Krankheit als alleinige Ursache von Rückenschmerzen diagnostizieren. Eine Studie mit interspinösen Distraktions- und Stabilisierungsvorrichtungen zeigte eindeutig, dass die Stabilisierung des interspinösen Raums zur Auflösung der Zysten und zur Linderung der Symptome führt, was darauf hindeutet, dass die zystischen degenerativen Veränderungen eine Reaktion auf die Instabilität sind, die sich aus der Verschlechterung und Laxheit des degenerativen interspinösen Bandes ergibt (Abbildung 3).

Abbildung3:T2 sagittale Magnetresonanztomographie (MRI): L4-5 Bandscheibendegeneration mit posteriorer dorsaler Zyste und interspinöser hyperintenser Flüssigkeit
A: Interspinöses hyperintenses T2-Flüssigkeitssignal bei L4-5 (durchgezogene weiße Pfeile), das in eine posteriore epidurale Zyste mündet, die eine lumbale Stenose verursacht (gestrichelte schwarze Pfeile). Es besteht eine assoziierte Bandscheibentrockenlegung und eine posteriore ringförmige Vorwölbung (gestrichelter weißer Pfeil).
B: L3-4 Grad 1 Spondylolisthesis und ringförmige Vorwölbung (gestrichelter weißer Pfeil) mit verengtem L3-4 Bandscheibenraum mit großer posteriorer Zyste (oberster durchgezogener weißer Pfeil) mit T2 hyperintensem Signal inferior zu hypertrophiertem Ligamentum flavum (mittlerer und unterer durchgezogener weißer Pfeil). Cauda equina-Kompression auf Höhe von L4 (gestrichelter schwarzer Pfeil). Separate Spondylolisthesis Grad 1 auf L5-S1.
Die Patienten zeigen entweder lokalisierte Rückenschmerzen, die sich bei Streckung verschlimmern (d. h. typische Baastrup-Krankheit), oder allgemeinere Rückenschmerzen, die entweder auf eine Facettendegeneration zurückzuführen sind oder mit Symptomen aufgrund einer Kompression des Wirbelkanals einhergehen. Wenn Patienten bei der „klassischen“ Baastrup-Krankheit symptomatisch sind, haben sie nur positionelle und sehr lokalisierte Rückenschmerzen in der Mittellinie. Es ist wichtig festzustellen, ob die Patienten andere Anzeichen und Symptome aufweisen, die typischer für eine Facettendegeneration, eine degenerative Spondylolisthesis, eine Spinalstenose oder eine neurogene Claudicatio sind. Wenn konservative Behandlungen wie Physiotherapie und entzündungshemmende Medikamente nicht zu einer deutlichen Schmerzlinderung führen, werden in der Regel Injektionen in Betracht gezogen. Typische Injektionen erfolgen über eine fluoroskopisch geführte Wirbelsäulennadel, die zwischen den beiden Dornfortsätzen und/oder in den Bereich der Flüssigkeitsbildung, der auf dem MRT-Scan zu sehen ist, platziert wird, wobei zunächst eine Aspiration durchgeführt wird (wenn sich auf dem MRT-Scan zystische Flüssigkeit im Zwischenwirbelraum befindet) und anschließend eine Steroidinjektion erfolgt. Wenn die Schmerzen erneut auftreten, besteht eine weitere Möglichkeit darin, eine Radiofrequenzelektrode auf die gleiche Weise zu platzieren und mehrere Bereiche innerhalb der Zyste und des Ligamentum interspinale zu koagulieren. Wenn Symptome einer neurogenen Claudicatio vorliegen und die MRT eine dorsale epidurale Zyste mit oder ohne Bandstenose zeigt, können auch Radiofrequenzelektroden eingesetzt werden, um die Läsion in den hinteren Epiduralraum zu erweitern. Es hat sich gezeigt, dass dadurch die hintere Zyste und die damit verbundene Kanalstenose verringert oder abgetragen werden können. Wenn die vorherrschenden Symptome auf neurogene Claudicatio oder Radikulopathie zurückzuführen sind, kann eine chirurgische Dekompression oder Stabilisierung erforderlich sein. Bei der Bewertung der klinischen Symptome im Verhältnis zu den radiologischen Befunden auf CT und MRT ist es wichtig, die zugrunde liegenden degenerativen Befunde nicht zu überdiagnostizieren. Wenn der Patient nur lokalisierte posturale Rückenschmerzen mit Streckung ohne radikuläre Befunde oder Claudicatio hat, sollte nach Versagen der konservativen Maßnahmen zunächst eine einfache interspinöse Infiltration oder eine Radiofrequenzablation innerhalb des Ligamentum interspinale die angemessene Erstbehandlung sein.