Éditeurs originaux – Mariam Hashem
Principaux contributeurs – Mariam Hashem, Tarina van der Stockt, Lucinda hampton et Kim Jackson
Introduction
La douleur fessière profonde est une condition complexe qui pourrait être la manifestation de différentes pathologies des tissus mous. En raison de la complexité de l’anatomie, les symptômes se chevauchent. Les examens tels que l’IRM et l’échographie n’excluent pas la source irritante de la douleur et les tests spéciaux ne permettent souvent pas de discriminer les structures sous-jacentes qui contribuent aux symptômes.
La tendinopathie glutéale est une source potentielle de douleur glutéale profonde. Cette affection a été introduite comme un concept très récemment dans la recherche par rapport à d’autres structures qui peuvent causer des douleurs fessières comme l’articulation sacro-iliaque et la région lombaire.
Gluteal Tendinopathy
Previously known as Greater Trochanteric Pain Syndrome is a pain that starts in the greater trochanter region and may radiate to the lateral thigh and/or leg. Trochanteric Pain primarily is caused by the gluteal tendons and a secondary cause of this pain is the bursal inflammation that used to be thought as the main source of pain. Other structures that could be involved in the pathology are the posterior hip capsule, Gemelli’s and the Obturators. Patients with Gluteal Tendinopathy have been shown to have high levels of anxiety and many of the patients experience pain almost the whole day.
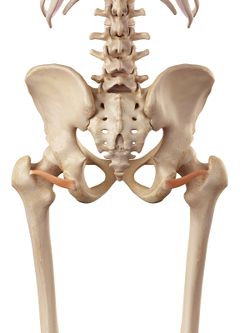
Inferior Gemellus |
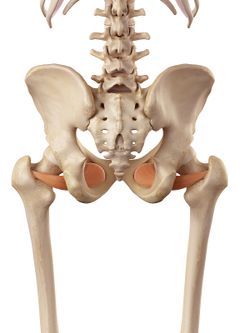
Obturator Internus |
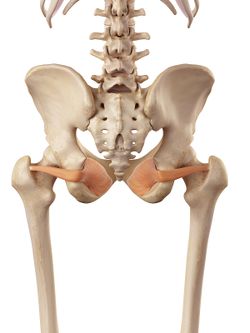
Obturator Externus |
|---|
This condition has a significant impact on sleep quality, physical activity, work participation and the quality of life similar to patients waiting for a hip replacement for severe hip osteoarthritis.. The pain of Gluteal Tendon origin can refer to the sacroiliac region, the buttock, the groin and into the anterior thigh. This overlap of referral pattern doesn’t help in differentiating other pathologies.
La tendinopathie glutéale est plus pertinente : chez les femmes de plus de 40 ans ; elle serait présente chez 23,5 % des femmes à risque d’arthrose du genou ; 73 % des patientes seraient ménopausées ou péri-ménopausées, ce qui indique un lien entre les changements hormonaux et la tendinopathie ; Il est également démontré que certains médicaments influencent les changements structurels du tendon comme les antibiotiques de la famille des quinolones, les inhibiteurs d’œstrogènes comme le Tamoxifène pour les patientes ayant eu un cancer du sein.
La plupart des gens attendent de 7,1 semaines à 4,4 ans avant de chercher un traitement pour leurs symptômes.
Les autres facteurs qui ont été trouvés pour affecter la présence et le pronostic de la tendinopathie sont :
- Tabagisme
- Diabète
- Stéroïdes
- Changements de charge soit en sous-charge ou en surcharge qui causent une friction répétitive entre l’ITB et le grand trochanter
Les facteurs de risque sont :
- Le sexe féminin
- L’âge avancé
- Un IMC plus élevé
- Des douleurs dorsales
- Un angle du col du fémur plus faible
- Des niveaux de lipides
- L’adiposité, en particulier chez les femmes qui portent plus de graisse autour des hanches
- Génétique
Des facteurs tels qu’un stress psychologique plus important, une moins bonne qualité de vie, un tour de taille plus important et un IMC plus élevé étaient pertinents dans les cas graves. Cependant, ces facteurs peuvent également se développer à la suite de la douleur. Mais dans la plupart des cas, la pathologie est un précurseur de la douleur dans les tendinopathies. D’après la littérature, il semble que les facteurs augmentant le risque de développer une douleur chez les personnes souffrant de tendinopathie asymptomatique sont des facteurs de risque émotionnels et cognitifs comme l’anxiété et les croyances inadaptées à la douleur conduisant à l’évitement de la peur.
La dépression a également été identifiée comme une composante importante du profil des patients souffrant de tendinopathie fessière sévère , ce qui suggère que les cliniciens devraient dépister la détresse psychologique ou la présence d’une possible dépression chez les patients souffrant de tendinopathies des membres inférieurs, afin de mieux prendre en charge ces plaintes.
D’autres facteurs tels que la dépression, la kinésiophobie et la catastrophisation ont été associés dans la tendinopathie fessière à une sévérité accrue des symptômes. La dépression est également une composante majeure des patients atteints de tendinopathie fessière sévère, ce qui signifie que les thérapeutes doivent en être conscients et dépister la dépression ou la détresse psychologique pour être en mesure de gérer les symptômes de leurs patients et de les orienter de manière appropriée si nécessaire.
Le mécanisme exact de la façon dont ces facteurs de risque influencent le développement de la tendinopathie est le plus souvent inconnu. Lisez l’article récent de Mallarias et O’Neil (2020) pour en savoir plus sur les réflexions actuelles concernant cette influence.
Diagnostic
Il existe des mesures importantes pour diagnostiquer la tendinopathie fessière :
- Les antécédents du patient tels que le sexe, l’IMC, l’âge et les antécédents de charge
- La localisation de la douleur : douleur latérale de la hanche.
- Sévérité de la douleur : habituellement 4/10 la plupart des jours
- Palpation : sensibilité sur la face supérieure du grand trochanter (le point d’insertion du moyen fessier et du petit fessier)
- Tests FADER ou FADER résisté ( position de flexion adduction rotation externe). Une douleur sur la région latérale de la hanche est un test positif et pourrait être un diagnostic de tendinopathie glutéale. Si la douleur était signalée dans la région fessière profonde, cela pourrait indiquer un syndrome douloureux fessier profond. Lorsque la jambe est en flexion> 60 degrés, adduction, rotation externe, le Piriforme devient un rotateur interne. De même, le glute med et le glute max échangent leurs rôles de rotateur externe à rotateur interne.
- Un signe commun est une difficulté rapportée à marcher après être resté assis pendant une période de temps souvent décrite comme » clopinant ».
Pour exclure une arthrose de la hanche, on utilise l’histoire subjective du patient et le test FADIR (flexion adduction rotation interne). Un test FADIR positif peut ne pas exclure complètement l’arthrose mais un test négatif est reconnu pour exclure les pathologies intra-articulaires de la hanche telles que l’arthrose, le conflit fémoroacétabulaire ou la déchirure labrale. De plus, dans l’arthrose de la hanche, la ROM en flexion a tendance à être réduite.
Les rotateurs externes de la hanche ; les Gemelli, les Obturateurs et le Quadratus femori ont été inclus dans la pathologie de la douleur latérale de la hanche. Ils sont positionnés à 90 degrés par rapport au grand axe de la hanche et remplissent des fonctions importantes :
- Compresser l’articulation de la hanche et assurer la stabilité de l’articulation.
- Renforcer la capsule postérieure de la hanche
Gestion de la tendinopathie fessière
L’éducation du patient est considérée comme la partie la plus importante de la gestion. L’éducation inclut le patient dans la gestion et le met en contrôle avec son plan de traitement.La gestion des facteurs associés ou provoquant tels que les changements hormonaux, les comorbidités, le sommeil, le tabagisme et les médicaments doit être expliquée et discutée avec le patient. Bien que certains de ces facteurs puissent ne pas être modifiables, les patients doivent cependant en être conscients.
La promotion de changements de mode de vie sains tels que l’arrêt du tabac et la perte de poids fait partie intégrante de la gestion de la tendinopathie.
La gestion de la charge est utilisée dans la gestion de la tendinopathie en augmentant doucement la charge sur le tendon et en gérant le scénario »exercice du guerrier du week-end » ou charge et absence de charge.
Il est démontré que les personnes souffrant de tendinopathie fessière présentent une adduction excessive de la hanche. Par conséquent, l’adduction ou le mouvement de la jambe à travers la ligne médiane doit être évité. Ceci peut être réalisé en évitant :
- Les étirements doivent être évités notamment le muscle Tensor Fascia Lata qui comprime les tendons du Gluteus medius et du minimus
- Croiser les jambes notamment avec la jambe affectée sur la jambe nonaffectée
- Se tenir debout ou se suspendre sur une jambe
- Coucher sur le côté affecté ou non affecté sans un oreiller ferme entre les jambes
- Valgus dynamique (adduction de la hanche et rotation interne) pendant les activités de charge car cela augmente la charge de compression et de traction sur le tendon endommagé.
Le questionnaire Visa G a été validé par Fearon et al comme mesure de résultat pour l’invalidité résultant d’une douleur latérale de la hanche. Le questionnaire porte sur des activités telles que le fait de s’allonger sur le côté affecté, la négociation d’escaliers et la gravité globale de la douleur de la hanche.

Téléchargez cette infographie pour les patients de Groovi Movements ici.
Sélection des exercices
Principes
- La force des abducteurs de la hanche n’est pas associée à la sévérité de la tendinopathie fessière
- Les forces de compression peuvent aggraver la douleur latérale de la hanche. Un exercice comme le Clam peut provoquer la douleur du tendon en raison de la force de compression élevée
- La flexion de la hanche doit être évitée car elle peut affecter négativement le contrôle moteur et l’activation musculaire optimale lorsque le Tensor Facia Lata et les fléchisseurs superficiels de la hanche dominent sur les abducteurs de la hanche et les rotateurs externes
- Les exercices doivent être progressifs, ce qui signifie que la charge doit être augmentée progressivement. La charge peut être gérée en ajustant la fréquence, les répétitions, la résistance.
- Il est recommandé de commencer la rééducation par des exercices isométriques car il a été prouvé qu’ils ont un effet analgésique sur la douleur tendineuse et peuvent être utilisés comme entrée dans la rééducation et comme » en saison » pour les athlètes pour réduire la douleur et contrôler les symptômes
- La charge doit être surveillée en observant le niveau de douleur après les exercices. Une douleur de 4/10 pendant l’exercice et pas pire sur 24 heures est idéale.
- Augmentez la résistance jusqu’à une intensité de 4/10. Maintenir pendant 30 secondes, répéter 5 fois par jour.
- Conseiller aux patients d’effectuer les exercices lentement pour stimuler le système de stabilité profonde du muscle.
- Rio et al ont recommandé l’utilisation de signaux externes de contrôle moteur tels que visuels (miroir, vidéo et retour de pression) auditifs (métronome d’exercice) et mentaux (répétition mentale de la tâche) pour stimuler les changements neuroplastiques
- La douleur ne doit pas être autorisée pendant les tâches fonctionnelles telles que les fentes, les step-ups car elle reflète le mauvais contrôle de l’alignement optimal et la compression accrue sur le tendon fessier
- Encourager les exercices à partir d’une colonne lombaire neutre.
- Un exercice qui réveille les symptômes du patient ne doit pas forcément être évité. Il faut soit revenir à cet exercice plus tard dans les étapes de la rééducation, soit réduire la charge et surveiller les symptômes
Programme d’exercices recommandé :
| Week/Stage | Exercise Type | Examples | Load |
|---|---|---|---|
| Week 1 Early | Isometric Abduction
Isometric Extension |
In standing or Lying, against the wall, bridging with resisted abduction
In standing or Lying, against the wall, supine into a ball |
Low effort. Build up resistance slowly to a 4/10 pain max. 30-45 sec hold. 5-8 reps. 1-2 sets throughout the day. |
| Week 2 | Isotonic:side-lying against gravity
Standing Abduction/External RotationMotor Control |
Modified clam using an elastic band to increase resistance
Bilateral. Starting with light resistance Glute Max over the bed |
Moderate effort. 8-12 reps. 2 sets once daily
Light effort to activate Glutes Max before hamstrings or back extensor with 10 seconds holds |
| Week 3 | Neuroplastic Training
Bridge Loading |
Fire Hydrant-progress to doing the exercise with resistance
Off-set Bridge, Single-Leg Bridge, Hip Drop Bridge |
High load. 6-8 reps. 1 set.Once Daily
10 reps. 1-3 sets |
| Week 4-6 | Increase loading to incorporate functional high loading with heavy slow resistance | Abduction slides
Proprioception functional loading The Bird DogLateral Step Down |
Progressive. Increase resistance.8-12 Reps, 3 sets. 3-4 times weekly. Stop modified clam and optimal Glute Max |
| Week 6-12 Late Rehab | Increase loading. Sports specific exercises | Single-Leg squat
Backward Lunges on ballContralateral split squatStep-up |
Increase weight-slow and heavy resistance. reduce reps as you increase the weight. 8-12 reps. 3 sets. 3-4 times weekly |

Static Hip Extension |

Resisted Hip Abduction |

Abduction Slides |
|---|---|---|

Single Leg Squat |

Split Squat |

Sidelying Abduction |

Bridge with static hip abduction |

Modified Clam |
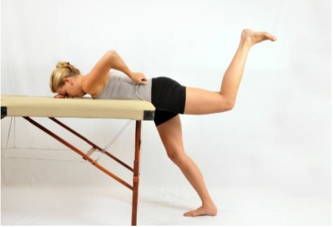
Optimal glute maximal firing |

Pelvic drop and lift from bridge |

Resisted Bird-dog |

Static Hip Abduction |
Other conservative options
Non-steroidal anti-inflammatory drugs
Some studies show that NSAIDs and topical NSAIDs (for 6 weeks) may play a role in GTPS treatment of chronic tendinopathy.
La thérapie par ondes de choc extracorporelles (TOC)
La TOC s’est avérée efficace dans le GTPS, cependant, le mécanisme exact de l’effet sur le GTPS n’est pas clair. Les données probantes sont toutefois limitées.
La SWT à basse énergie semble être plus efficace que l’injection de cortisone à 4 mois. Les régimes de traitement utilisant le TPS varient dans la pratique et dans la recherche et n’ont pas pu être comparés dans une revue de la littérature par Reid (2016).
Injections de corticostéroïdes
Dans une étude en Serbie sur 2 217 patients sur 6 ans chez des patients atteints de bursite trochantérienne/GTPS a montré que l’injection locale de cortisone avec une physiothérapie multimodèle elle était efficace chez 49% des patients. La cortisone seule a entraîné une amélioration de 39%. Certaines études montrent une amélioration précoce après l’injection, qui dure jusqu’à 3 mois, avec un pic à 6 semaines, mais à plus long terme, les symptômes de GTPS couture à revenir.
Options chirurgicales
La chirurgie est indiquée lorsque le tendon se réfracte ou que les patients ne répondent pas à la gestion conservatrice. Certaines options chirurgicales sont la bursectomie, la libération de l’ITB, l’ostéotomie de réduction trochantérienne, la réparation du tendon fessier, ou une combinaison. Les données sur les options chirurgicales pour le GTPS sont de faible qualité. Récemment, la chirurgie endoscopique est étudiée au lieu de la chirurgie ouverte.
Une série de cas de 11 patients a montré le succès après une libération endoscopique de l’ITB incluant une bursectomie. Cela a été fait sur des patients qui n’ont pas réussi à se rétablir après 1 an de traitement conservateur qui comprenait des étirements, le renforcement des abducteurs, un minimum d’une injection de cortisone et ou ESWT.