Tout le contenu de la série Sang & caillots se trouve ici.
Rôles CanMEDS abordés : Expert médical
Description du cas
Une femme enceinte de 32 ans se présente aux urgences avec des douleurs thoraciques. Elle a 33 semaines d’âge gestationnel, et c’est sa troisième grossesse (deux accouchements antérieurs sans incident). Sa douleur a commencé il y a 3 heures alors qu’elle regardait la télévision. Elle est vive, s’aggrave à l’inspiration et se situe le long du rebord costal droit. Elle souffre d’une légère dyspnée au repos. Elle n’a pas de palpitations ni d’hémoptysie et ne se plaint pas d’une gêne au niveau du mollet ou de la cuisse. Elle est par ailleurs en bonne santé, n’a pas d’antécédents de thromboembolie veineuse (TEV) et prend uniquement une vitamine prénatale.
À l’examen, sa fréquence cardiaque est de 102, sa tension artérielle de 115/70, sa saturation en oxygène de 96 % à l’air ambiant et sa fréquence respiratoire de 22. Son poids est de 80 kg. Les examens cardiaques et respiratoires sont sans particularité. Elle ne présente pas de gonflement ou d’érythème des jambes. Son abdomen montre un utérus gravide.
Ses analyses sanguines montrent une Hb de 98, une numération leucocytaire de 5,0, des plaquettes de 156, une créatinine de 80. Le D-Dimer est de 1 080. Sa radiographie pulmonaire est sans particularité, sans épanchement ni consolidation.
Est-elle atteinte d’une embolie pulmonaire (EP) ?
Texte principal
Question 1 : Quelle est l’utilité des règles de prédiction clinique et des D-Dimères pour conclure ou non à une embolie pulmonaire pendant la grossesse ?
Le problème du diagnostic de l’embolie pulmonaire pendant la grossesse est que la dyspnée et la tachycardie sont très fréquentes pendant une grossesse normale, en particulier au troisième trimestre. Il est vrai que le risque de TEV est 5 à 10 fois plus élevé pendant la grossesse (le risque le plus élevé se situant dans la période du post-partum). Cependant, étant donné le faible risque de base de TEV chez les jeunes femmes en général (1 sur 10 000), le risque absolu de TEV pendant la grossesse n’est pas encore très élevé. Par exemple, au Canada, l’incidence de l’EP est de 5,4 cas pour 10 000 grossesses 1.
Malheureusement, nos règles habituelles de prédiction clinique (comme le score de Wells pour l’EP) ne sont pas applicables aux femmes enceintes car les études qui ont dérivé ces scores les ont exclues. La spécificité des critères de Wells est discutable pendant la grossesse, car la tachycardie et l’œdème des jambes sont fréquents pendant une grossesse normale. La capacité à évaluer un « diagnostic alternatif » est également difficile pendant la grossesse 2.Pour ces raisons, la plupart des directives obstétricales suggèrent de ne pas utiliser les règles de prédiction clinique pour écarter la TEV (y compris l’EP).
Qu’en est-il du D-Dimère ? Même question. Un D-Dimère, qui est généralement utilisé pour exclure une TEV dans le cadre d’une faible probabilité clinique prétest, n’a pas été validé dans la population enceinte. Les femmes enceintes ont généralement été exclues des études qui ont établi l’utilisation des D-Dimères dans le diagnostic de l’EP. Étant donné les problèmes susmentionnés concernant l’établissement d’une probabilité avant test, la manière d’interpréter les D-Dimères pendant la grossesse n’est pas claire. Dans le cadre d’une grossesse normale, le D-Dimère augmente généralement avec l’âge gestationnel, et le seuil d’un D-Dimère « positif » n’est pas connu. Bien que de petites études d’observation aient proposé que d’autres seuils de D-Dimère puissent être applicables chez les patientes enceintes, ces seuils n’ont pas été évalués dans le cadre d’études de gestion prospective qui examinent leur utilité en combinaison avec des règles de prédiction clinique spécifiques à la grossesse. Ainsi, l’utilité du D-Dimère pendant la grossesse pour exclure une EP est incertaine et n’a pas été suffisamment validée dans ce groupe de patientes 3.
Question 2 : Quel test diagnostique doit être ordonné pour évaluer une suspicion d’embolie pulmonaire pendant la grossesse ?
Compte tenu des limitations ci-dessus, une imagerie objective est nécessaire pour exclure une EP. Notre choix de test doit tenir compte de la nécessité d’un diagnostic définitif, tout en minimisant le potentiel de préjudice à la fois pour le fœtus en développement et pour la mère (tissu mammaire et carcinogenèse future). La dose de rayonnement requise pour la scintigraphie V/Q ou le CT-PA est inférieure à la dose de rayonnement tératogène pour le fœtus, et ne devrait pas être une contre-indication à la réalisation d’une imagerie définitive si nécessaire.
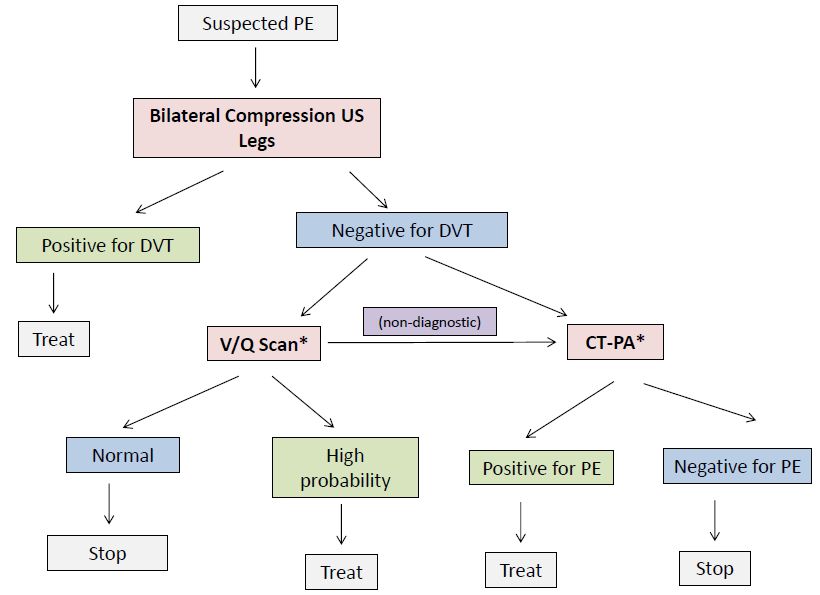
Les forces et les faiblesses de quatre choix sont présentées ci-dessous dans le tableau 1. Un algorithme diagnostique possible pour l’embolie pulmonaire pendant la grossesse se trouve également dans la figure 1.
Tableau 1 : Options d’imagerie pour l’exclusion de l’EP chez les femmes enceintes
| Test | Les points forts | Les limites |
| Échographie de compression bilatérale des jambes (US) |
|
|
| Chest x-ray (CXR) |
|
|
| CT pulmonary angiography (CT-PA) |
|
|
| Ventilation / Perfusion Scan (V/Q) |
|
|
Les lignes directrices de plusieurs sociétés varient 5, 6, 7, 8 dans leurs recommandations quant à savoir si un CT-PA ou un scanner V/Q est préférable comme examen d’imagerie définitif. En fin de compte, votre choix dépendra de ce qui est disponible au moment où votre patient se présente, et de l’expertise locale en radiologie (CT-PA) ou en médecine nucléaire (scintigraphie V/Q).
Une approche raisonnable qui est couramment employée est similaire aux principes décrits par la Société européenne de cardiologie de 2014 5, qui stipule :
- La scintigraphie de perfusion (ie. La scintigraphie V/Q) peut être envisagée pour écarter une PE présumée chez les femmes enceintes dont le CXR est normal (recommandation de classe IIB)
- La CT-PA doit être envisagée si le CXR est anormal ou si la scintigraphie pulmonaire n’est pas facilement disponible (recommandation de classe IIa)
Compte tenu de la variabilité des lignes directrices et de l’équivoque quant à l’examen d’imagerie de première ligne à privilégier pour écarter une PE, je discute généralement des avantages et des risques de la scintigraphie V/Q par rapport à la CT-PA avec mon patient au moment de décider quel examen poursuivre. Voici une approche possible qui intègre la possibilité d’utiliser l’un ou l’autre test (* dénote une équiposte):
Case Conclusion
Vous envoyez votre patient pour des échographies bilatérales des jambes, qui ne démontrent pas de preuve de TVP. Le service de médecine nucléaire n’est pas en mesure de réaliser une scintigraphie V/Q la nuit et votre patiente exprime des inquiétudes quant aux risques d’irradiation du tissu mammaire, vous lui administrez donc une dose empirique d’anticoagulation (Dalteparin 15 000 unités) et vous prenez rendez-vous pour une scintigraphie V/Q le matin.
La scintigraphie V/Q présente une probabilité élevée d’embolie pulmonaire, avec un défaut de perfusion présent dans les artères segmentaires supérieures et moyennes droites. Vous la mettez sous Dalteparin 15 000 unités SC par jour et organisez un suivi avec la clinique des thromboses le lendemain matin (voir le prochain article du blog !).
Messages principaux
- Les règles de prédiction clinique telles que le score de Wells ne sont pas valables pour les personnes enceintes et ne devraient pas être utilisées dans ce contexte
- Le test des D-Dimères chez les patientes enceintes n’a pas été validé prospectivement dans les études de gestion pour exclure la TEV, et en tant que tel, son utilité est incertaine dans ce groupe de patientes
- La scintigraphie V/Q ou le CT-PA sont sûrs pendant la grossesse pour la maman et le bébé, et le choix du premier test d’imagerie diagnostique doit être fait après avoir engagé une prise de décision partagée avec les patients après avoir discuté des avantages et des inconvénients de chaque modalité
Tout le contenu de la série sur les caillots sanguins & se trouve ici.
Ce billet a été revu par Jesse Leontowicz, Brent Thoma, et corrigé par Rebecca Dang.
- Bio
- Latest Posts

Eric Tseng

Latest posts by Eric Tseng (see all)
- Blood & Clots Series: Subsegmental PE – To Treat or Not To Treat? – June 25, 2020
- Blood & Clots Series: Is Fecal Occult Blood Testing helpful in deciding whether it’s safe to prescribe anticoagulants? – April 30, 2019
- Blood & Clots Series: How do I manage acute VTE in pregnancy? – September 25, 2018