Bien connu pour sa présentation typique, le zona classique (ZH) se présente comme une éruption dermatomique de papules érythémateuses douloureuses qui évoluent vers des vésicules ou des bulles groupées.1,2 Par la suite, les lésions peuvent devenir pustuleuses ou hémorragiques1. Bien que le diagnostic soit le plus souvent posé cliniquement, les techniques de confirmation du diagnostic comprennent la culture virale, la recherche d’anticorps par fluorescence directe ou le test de réaction en chaîne par polymérase (PCR).1,3
Le principal facteur de risque de ZH est l’âge avancé, qui touche le plus souvent les patients âgés4. On suppose qu’un déclin physiologique de l’immunité à médiation cellulaire spécifique du virus varicelle-zona (VZV) chez les personnes âgées contribue à déclencher la réactivation du virus dans le ganglion de la racine dorsale1,5. Sont également touchées les personnes immunodéprimées, notamment celles qui sont infectées par le virus de l’immunodéficience humaine (VIH), en raison de la suppression des lymphocytes T immunisés contre le VZV,1,5 ainsi que les transplantés immunodéprimés qui présentent une diminution des réponses cellulaires spécifiques au VZV et de l’avidité des anticorps IgG anti-VZV6.
Les complications secondaires de l’infection par le VZV (par exemple, névralgie post-zostérienne, surinfection bactérienne évoluant vers une cellulite) entraînent une morbidité accrue.7,8 Le ZH cutané disséminé est une autre complication grave de l’infection par le VZV et survient presque exclusivement en cas d’immunodépression.1,8 Il se manifeste par une éruption d’au moins 20 lésions vésiculobulleuses généralisées en dehors du dermatome primaire et des dermatomes adjacents.6 Les patients immunodéprimés présentent également un risque accru d’atteinte viscérale de l’infection par le VZV, qui peut toucher des organes vitaux tels que le cerveau, le foie ou les poumons7,8. Compte tenu de la présentation atypique de l’infection par le VZV chez certaines personnes immunodéprimées, ces patients présentent un risque accru de retard diagnostique et de morbidité en l’absence d’une forte suspicion clinique de HZ disséminé.
Rapports de cas
Patient 1
Un homme de 52 ans a développé une éruption non prurigineuse indolore sur la jambe gauche d’une durée de 4 jours. Elle est apparue initialement comme une éruption maculopapuleuse érythémateuse sur la face médiale du genou gauche sans aucun symptôme prodromique. Au cours des 4 jours suivants, des vésicules érythémateuses se sont développées et ont évolué vers des pustules, et l’éruption s’est étendue de manière proximale et distale le long de la jambe gauche. Peu après son admission à l’hôpital, il a eu de la fièvre (température de 38,4 °C). Ses antécédents médicaux comprenaient une cirrhose alcoolique du foie et le SIDA, avec un taux de CD4 de 174 cellules/µL (plage de référence, 500-1500 cellules/µL). Il avait suivi un traitement antirétroviral (abacavir-lamivudine et dolutegravir) et une prophylaxie contre les infections opportunistes (dapsone et itraconazole).
L’examen physique était remarquable par une éruption cutanée étendue constituée de multiples grappes de 1 cm d’environ 40 pustules chacune, dispersées dans une distribution non dermatomique le long de la jambe gauche (figure 1). De nombreuses vésicules étaient confluentes avec une base érythémateuse et se trouvaient à différents stades d’évolution, certaines étant encroûtées et d’autres émanant un mince exsudat liquide. Les lésions n’étaient pas sensibles et ne présentaient pas d’induration notable. La jambe était chaude et œdémateuse.
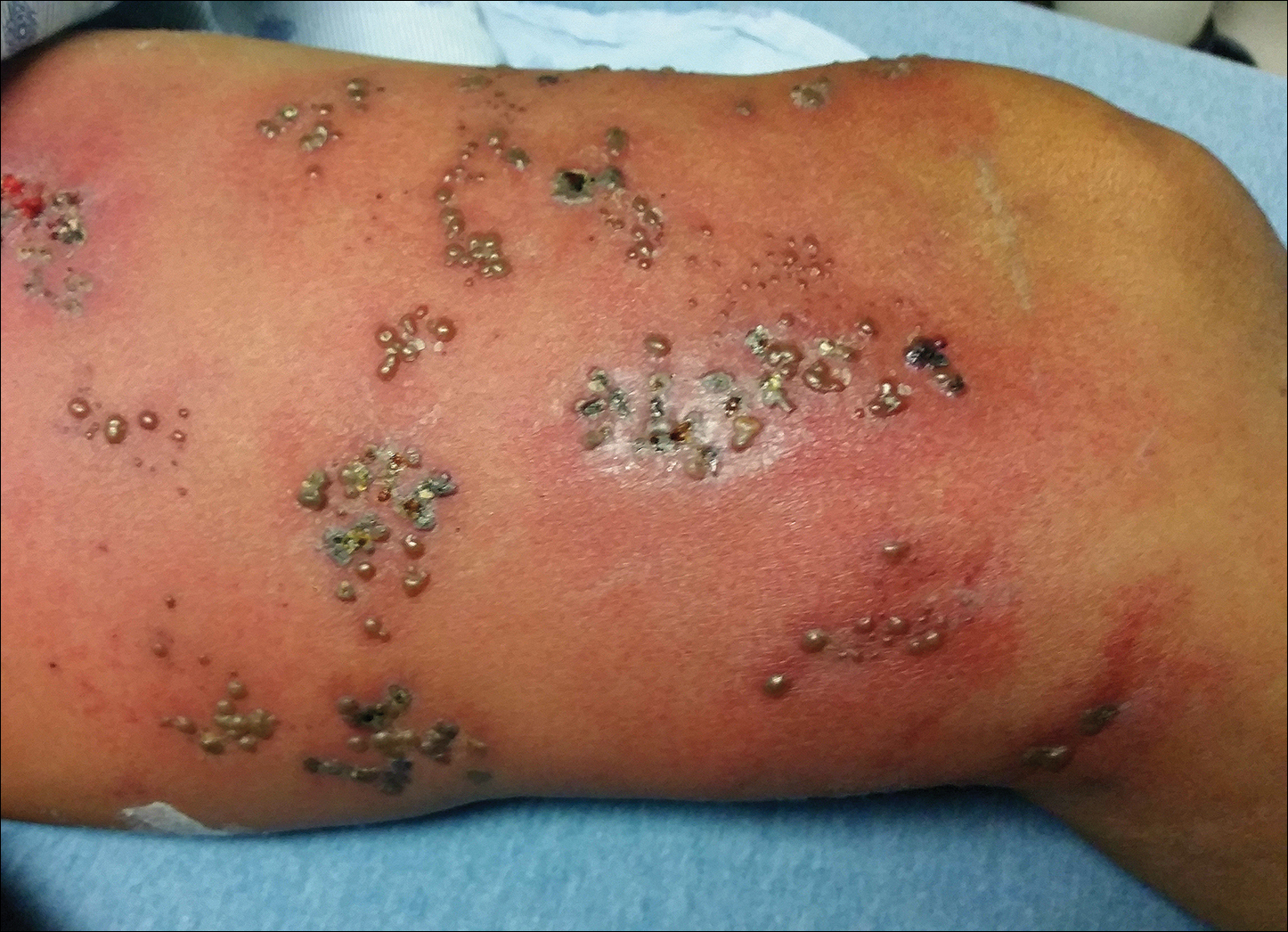
Figure 1. Zona avec vésicules groupées sur la cuisse gauche suite à une réactivation aiguë du virus varicelle-zona.
Cliniquement, le diagnostic différentiel comprenait un ZH disséminé avec surinfection bactérienne, une infection à Vibrio vulnificus et une infection au virus herpès simplex (HSV). Le patient a été traité par vancomycine intraveineuse, lévofloxacine et acyclovir, et aucune nouvelle lésion ne s’est développée pendant toute la durée du traitement. Sous ce régime, sa fièvre a disparu au bout d’un jour, les lésions actives ont commencé à s’encroûter, et l’œdème et l’érythème ont diminué. Les résultats des cultures bactériennes et des PCR et IgM plasmatiques pour les types 1 et 2 du HSV étaient négatifs. Les résultats des cultures virales étaient négatifs, mais un test PCR pour le VZV était positif, reflétant une réactivation aiguë du VZV.
Patient 2
Un homme de 63 ans a développé une éruption brûlante prurigineuse impliquant le visage, le tronc, les bras et les jambes d’une durée de 6 jours. Ses antécédents médicaux comprenaient une transplantation cardiaque 6 mois avant la présentation, un diabète sucré de type 2 et une maladie rénale chronique. Il suivait un traitement antirejet à base de mycophénolate mofétil (MMF), de prednisone et de tacrolimus.
L’examen physique était remarquable par une éruption cutanée étendue constituée de grappes de vésicules de 1 à 2 mm dispersées selon un schéma non dermatologique. Des vésicules isolées touchaient le front, le nez et l’oreille gauche, et des vésicules diffuses avec une distribution relativement symétrique étaient dispersées sur le dos, la poitrine et les bras et jambes proximaux et distaux (figure 2). De nombreuses vésicules présentaient une croûte sus-jacente associée à une hémorragie. Certaines des vésicules coalescaient avec des plaques nécrotiques centrales.
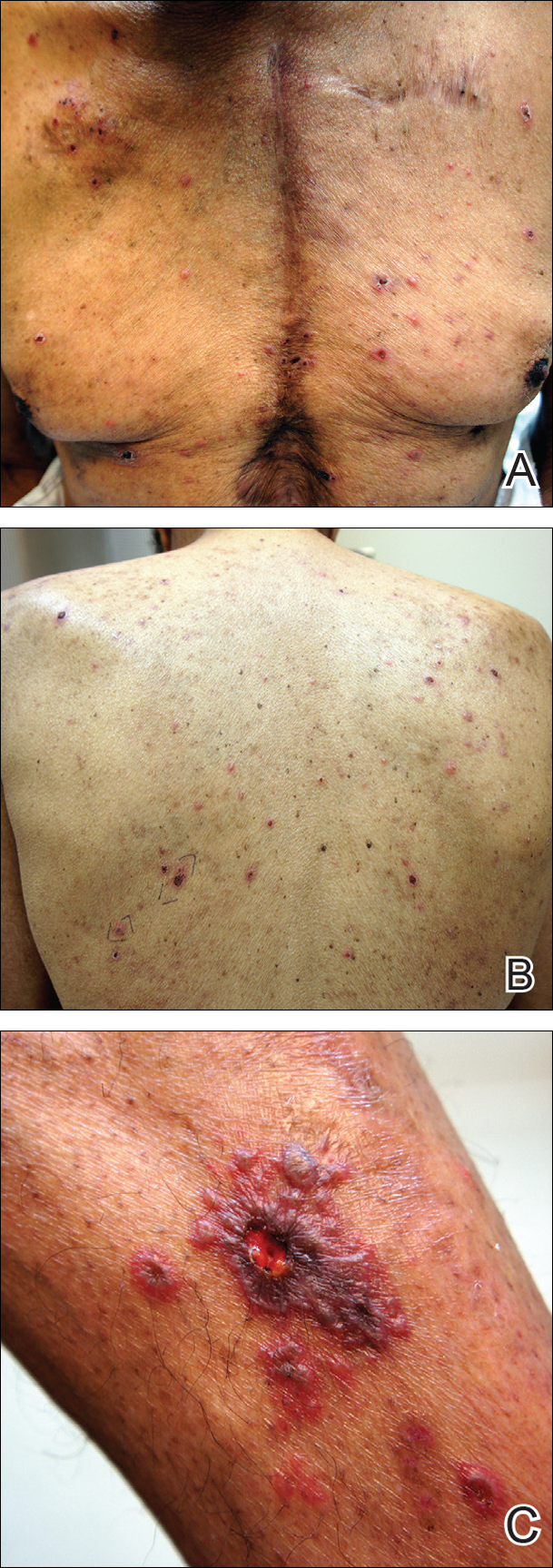
Figure 2. Zona avec vésicules diffuses sur le thorax (A) et le dos (B), ainsi qu’une lésion hémorragique, nécrotique, vésiculobulleuse avec vésicules environnantes sur la jambe gauche (C), suite à une réactivation aiguë du virus varicelle-zona.
Étant donné une suspicion clinique de ZH disséminé, un traitement par valacyclovir oral a été initié. Deux biopsies à l’emporte-pièce étaient cohérentes avec les changements cytopathiques de l’herpèsvirus. De multiples sections ont montré une ulcération ainsi qu’une acantholyse et une nécrose des kératinocytes avec multinucléation et margination de la chromatine. Il y avait un infiltrat lymphocytaire lichénoïde et périvasculaire intense dans le derme. La coloration immunohistochimique était positive pour le VZV et négative pour le HSV, indiquant une réactivation aiguë du VZV (Figure 3). Après avoir suivi un régime antiviral, le patient est revenu à la clinique avec des lésions croûteuses cicatrisées.
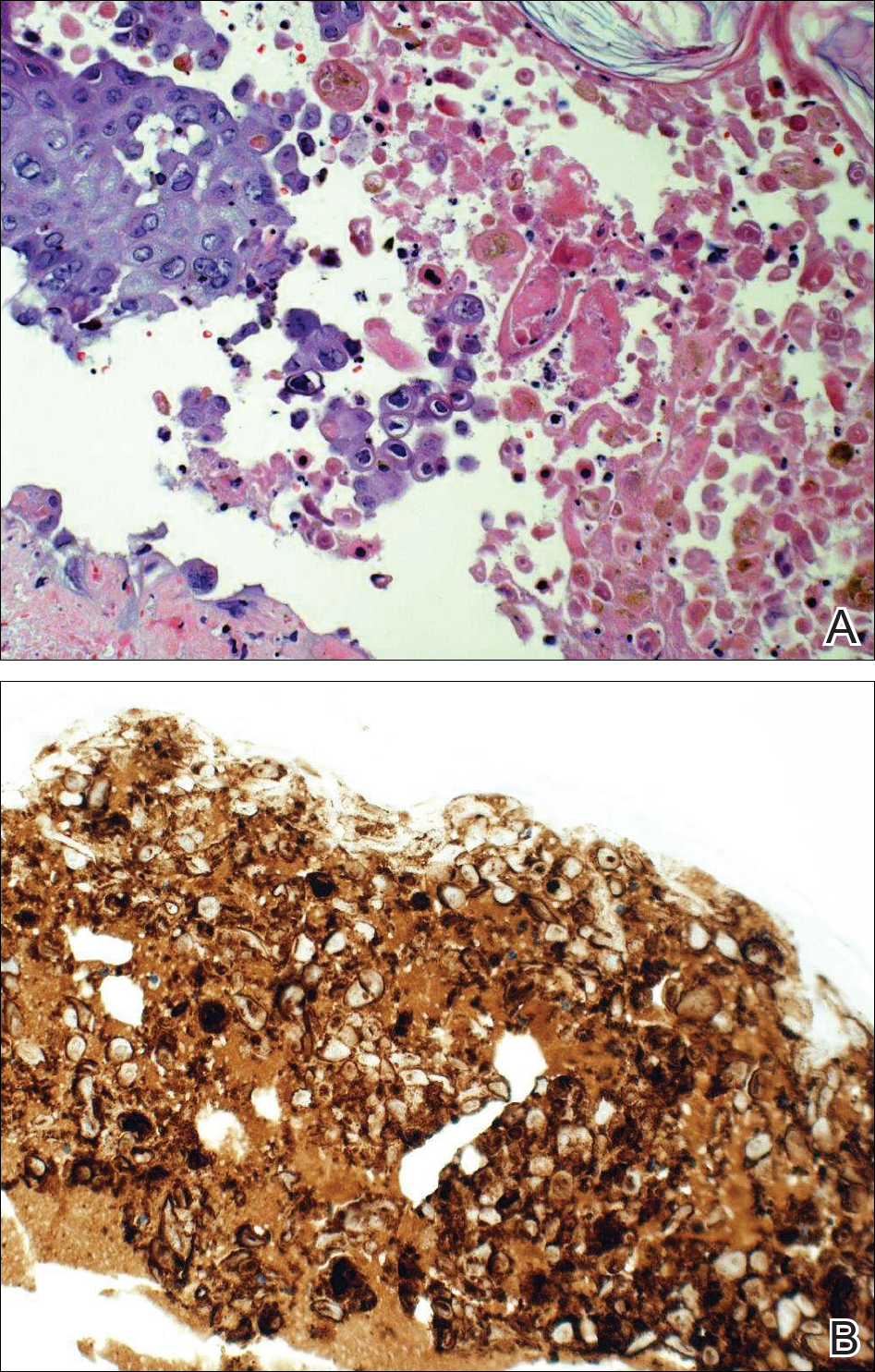
Figure 3. La biopsie a montré des cellules géantes multinucléées et une margination de la chromatine, compatibles avec une infection du groupe herpès (A)(H&E grossissement original ×20) ainsi qu’un virus varicelle-zona positif diffus en immunohistochimie (B)(grossissement original ×20).
.