Studi biomeccanici mostrano che il legamento interspinoso lavora in combinazione con il legamento sopraspinoso e il ligamentum flavum per fornire resistenza alla flessione della colonna lombare. Il legamento interspinoso è uno dei meccanismi che mantiene la stabilità sagittale del segmento spinale. La reazione infiammatoria con formazione di fluidi e cisti all’interno del legamento interspinoso può derivare dall’indebolimento e dallo stiramento cronico e ripetitivo del legamento. L’area ventrale vicino allo spazio epidurale posteriore è la sezione più debole e dove si sviluppano le cisti. La degenerazione e la debolezza di questo legamento porta all’approssimazione del processo spinoso, ma soprattutto alla tendenza a sviluppare instabilità e anterolistesi, o spostamento in avanti delle vertebre superiori su quelle inferiori, nel segmento coinvolto. I diversi cambiamenti patologici identificati sulla risonanza magnetica (MRI) sia con il morbo di Baastrup, sia con la borsite interstiziale e le cisti epidurali dorsali sono parte del processo degenerativo e biomeccanico che si verifica dopo che i legamenti interspinosi e sovraspinosi si deteriorano e perdono resistenza alla trazione. Ci sono ovviamente pochissimi studi patologici sulla malattia di Baastrup, ma le borsette si trovano comunemente nello spazio interspinoso. Nelle autopsie, le cisti interspinose con cambiamenti infiammatori, erosione ossea e ipertrofia ossea sono state descritte frequentemente e sono significativamente più comuni con l’età avanzata, essendo presenti fino al 40% dei campioni.
Il contatto effettivo dei processi spinosi visto sulle radiografie semplici come base per la diagnosi della malattia di Baastrup può spesso essere una parte minore di tutti i risultati radiologici del paziente e può essere indicativo della sottostante degenerazione segmentale. La tomografia computerizzata (CT) mostra l’ipertrofia ossea dei processi spinosi toccanti combinati con la sclerosi reattiva così come l’ipertrofia delle articolazioni delle faccette. Quando la risonanza magnetica è diventata la tecnica di imaging standard della colonna vertebrale, le cisti intraspinali e altre patologie delle faccette hanno cominciato ad essere “associate” alle borse del liquido interspinoso. C’è una vasta gamma di borsette e cisti diverse viste in questi pazienti, comunemente identificate nelle articolazioni delle faccette. La risonanza magnetica rivela uno spettro di anomalie nel legamento interspinoso, dal cambiamento del fluido cistico, all’ispessimento del legamento flavum adiacente, all’anterolistesi delle vertebre coinvolte. C’era spesso una malattia multilivello alla risonanza magnetica. Le borse e le fessure sono state viste più comunemente a L4-5, ma anche a L3-4 e L5-S1. Le connessioni tra queste borse e lo spazio epidurale sono state trovate nel 50% dei casi.
Incorporando la biomeccanica insieme ai risultati radiologici, abbiamo ipotizzato che il taglio ripetitivo dovuto all’indebolimento dei legamenti interspinoso e sovraspinoso porta allo sviluppo di borse avventizie interspinali e cisti, e all’estensione di un processo infiammatorio all’interno del ligamentum flavum. Questo processo degenerativo progressivo contribuisce alla stenosi canalare dei tessuti molli frequentemente osservata in molti casi, anche se molti pazienti presentano inizialmente un dolore lombare posizionale localizzato e non una claudicatio neurogena (Figura 2).
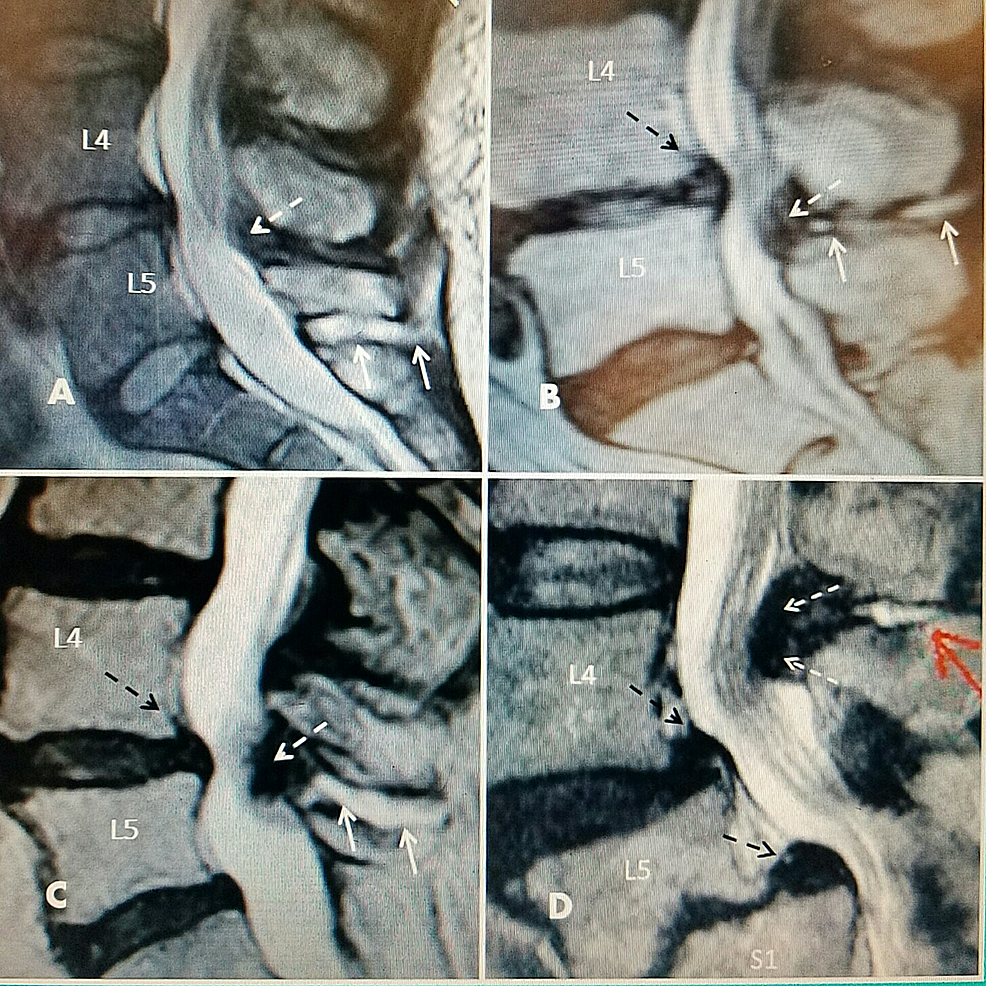
Figura2:Fluido interspinoso con stenosi a un livello L4-5 su studi di risonanza magnetica sagittale T2 (MRI)
A: L5-S1 grande fluido interspinoso iperintenso (due frecce bianche solide) senza allargamento legamentoso. L4-5 minimo allargamento legamentoso posteriormente (freccia bianca tratteggiata) con stenosi canalare precoce. Il disco intervertebrale L4-5 ha segni precoci di disseccamento del segnale T2.
B: Disco intervertebrale ristretto e disseccato a L4-5 con rigonfiamento anulare (freccia nera tratteggiata) con minima cisti spinale posteriore dorsale (freccia bianca tratteggiata) che causa stenosi del canale centrale posteriore collegata al liquido interspinoso (frecce bianche solide).
C: Spondilolistesi di grado 1 a L4-5 (freccia nera tratteggiata), ipertrofia fibrosa posteriore del ligamentum flavum (freccia bianca tratteggiata) e fluido nello spazio interspinoso (frecce bianche solide).
D: Disco intervertebrale L4-5 degenerato e ristretto con rigonfiamento anulare e spondilolistesi di grado 1 (freccia nera tratteggiata superiore). Spondilolistesi di grado 2 a L5-S1 con marcata degenerazione dell’endplate (freccia nera tratteggiata inferiore). Cisti interspinosa posteriore (freccia rossa fissa) con marcata ipertrofia legamentosa e stenosi a L4-5 (due frecce bianche tratteggiate). Edema marcato e spostamento delle radici della cauda equina.
Originariamente, a causa della descrizione di Baastrup che collegava il problema ai processi spinosi, il trattamento era diretto all’anomalia interspinosa vista sulle radiografie semplici e originariamente consisteva nella chirurgia per la rimozione del processo spinoso con risultati scarsi e inconsistenti. Beks ha esaminato 64 pazienti che hanno subito una resezione del processo spinoso con risultati molto scarsi. Solo 11/64 pazienti hanno riportato sollievo dal dolore. Gli studi radiografici sotto forma di radiografie (cioè, nessuna TAC o risonanza magnetica) sono stati rivisti retrospettivamente e hanno mostrato che tutti e 53 i pazienti chirurgici falliti avevano un’altra patologia spinale, compresa la spondilosi lombare nel 55%, la degenerazione discale nel 23% e la stenosi spinale nel 13%. Ha correttamente attribuito alla patologia non riconosciuta il motivo per cui la resezione del processo spinoso non ha avuto successo. La conclusione fu che la malattia di Baastrup non è un’entità patologica a sé stante; piuttosto è il risultato di cambiamenti meccanici nei legamenti interspinosi e sovraspinosi, dischi lombari degenerativi e faccette con borsiti interspinose, formazione di osteofiti e spondilosi.
Inizialmente, furono pubblicati rapporti di casi individuali sul ritrovamento di cisti epidurali e masse che causavano stenosi associate alla malattia di Baastrup, ma fu poi riconosciuto che questi due problemi erano molto più comunemente associati. Chen et al. hanno esaminato 10 casi di cisti intraspinale dorsale posteriore e hanno notato una concomitante malattia degenerativa del disco e gradi variabili di stenosi, spondilolistesi a livello o sotto il livello della cisti con marcata degenerazione delle faccette, e tre pazienti avevano versamenti articolari delle faccette. Hanno concluso che la malattia di Baastrup è associata al fluido interspinoso e se la borsa fluida è abbastanza grande potrebbe estendersi nello spazio epidurale posteriore causando la stenosi del canale. Hanno anche notato che non tutte le cisti comunicano con le articolazioni delle faccette o lo spazio epidurale dorsale. La risonanza magnetica ha anche mostrato una grave stenosi dovuta a una massa fibrosa posteriore non cistica spesso con un segnale lineare di fluido dallo spazio interspinoso. In chirurgia, è stata trovata una fessura interspinosa, facilmente sondabile senza escissione del legamento interspinoso. I rapporti istologici hanno mostrato che la composizione era una massa di matrice collagene con infiammazione periferica. Hanno suggerito che la cisti di Baastrup può cambiare nel tempo diventando più fibrosa. Kwong et al. hanno eseguito un’altra revisione radiologica retrospettiva di 1008 scansioni CT e hanno scoperto che il 41% aveva prove della malattia di Baastrup, più comunemente a L4-5, e la frequenza di questa scoperta aumentava con l’età e diventava anche multilivello. Hanno concluso che la malattia di Baastrup fa parte dei cambiamenti degenerativi spinali previsti con l’età e hanno invitato alla prudenza prima di diagnosticare la malattia di Baastrup come unica causa del mal di schiena. Uno studio con l’uso di dispositivi di distrazione interspinosa e di stabilizzazione ha dimostrato chiaramente che la stabilizzazione dello spazio interspinoso porta alla risoluzione delle cisti e al sollievo sintomatico, suggerendo che i cambiamenti degenerativi cistici sono una reazione all’instabilità risultante dal deterioramento e dalla lassità del legamento interspinoso degenerativo (Figura 3).

Figura3:Risonanza magnetica sagittale T2 (MRI): Degenerazione discale L4-5 con cisti dorsale posteriore e fluido interspinoso iperintenso
A: Segnale di fluido T2 interspinoso iperintenso a L4-5 (frecce bianche solide) che conduce alla cisti epidurale posteriore causando stenosi lombare (frecce nere tratteggiate). C’è un disseccamento del disco associato e un rigonfiamento anulare posteriore (freccia bianca tratteggiata).
B: L3-4 grado 1 spondilolistesi e rigonfiamento anulare (freccia bianca tratteggiata) con spazio discale L3-4 ristretto con grande cisti posteriore (freccia bianca solida più in alto) con segnale T2 iperintenso inferiore al legamento flavum ipertrofizzato (frecce bianche solide centrali e inferiori). Compressione della cauda equina a livello di L4 (freccia nera tratteggiata). Spondilolistesi separata di grado 1 a livello di L5-S1.
I pazienti si presentano con sintomi di mal di schiena localizzato che peggiorano con l’estensione (cioè la tipica malattia di Baastrup), o un mal di schiena più generalizzato secondario alla degenerazione delle faccette o associato a sintomi dovuti alla compressione del canale spinale. Se i pazienti sono sintomatici nella malattia di Baastrup “classica”, hanno solo un mal di schiena posizionale e molto localizzato sulla linea mediana. È importante determinare se i pazienti hanno altri segni e sintomi più tipici della degenerazione delle faccette, della spondilolistesi degenerativa, della stenosi spinale o della claudicatio neurogena. Se non c’è una riduzione significativa del dolore dopo i trattamenti conservativi che includono la terapia fisica e i farmaci antinfiammatori, le iniezioni sono di solito considerate. Le iniezioni tipiche sono fatte tramite il posizionamento dell’ago spinale guidato dalla fluoroscopia tra i due processi spinosi e/o all’interno dell’area di formazione del fluido visto sulla risonanza magnetica con l’aspirazione prima eseguita (se c’è del fluido cistico all’interno dello spazio interspinoso sulla risonanza magnetica) e seguita da un’iniezione di steroidi. Se il dolore si ripresenta, un’altra opzione è il posizionamento di un elettrodo a radiofrequenza nello stesso modo con coagulazione termica di più aree all’interno della cisti e del legamento interspinoso. Se ci sono sintomi di claudicazione neurogena e la risonanza magnetica rivela una cisti epidurale dorsale con o senza stenosi legamentosa, allora gli elettrodi a radiofrequenza possono anche essere utilizzati per estendere la lesione nello spazio epidurale posteriore. Questo ha dimostrato di ridurre o ablare la cisti posteriore e la stenosi canalare associata. Se i sintomi predominanti sono legati alla claudicatio neurogena o alla radicolopatia, allora può essere necessaria la decompressione o la stabilizzazione chirurgica. Nella valutazione dei sintomi clinici relativi ai risultati radiologici su CT e MRI, è fondamentale non sovra diagnosticare i risultati degenerativi sottostanti. Se il paziente ha solo mal di schiena posturale localizzato con estensione senza alcun reperto radicolare o claudicazione, allora l’uso iniziale della semplice infiltrazione interspinosa o l’ablazione a radiofrequenza all’interno del legamento interspinoso dovrebbe essere il trattamento iniziale appropriato dopo il fallimento delle misure conservative.