Tonsille, adenoidi, infezioni della gola e apnea del sonno
- Cosa sono le tonsille?
- Che differenza c’è tra russare, respiro disturbato dal sonno e apnea ostruttiva del sonno?
- Che differenza c’è tra mal di gola e tonsillite?
- Cosa si può fare per il mal di gola ricorrente?
- Cosa significa se mio figlio sta meglio, ma il test dello streptococco è ancora positivo?
- Quali sono i benefici della tonsillectomia e dell’adenoidectomia?
- Quali sono i rischi della tonsillectomia e dell’adenoidectomia?
- Non servono le tonsille e le adenoidi?
- Come si fa la tonsillectomia e l’adenoidectomia?
- Il mio bambino deve rimanere una notte in ospedale dopo una tonsillectomia?
- Cosa può mangiare mio figlio dopo la tonsillectomia e l’adenoidectomia?
- Cosa mi devo aspettare dopo la tonsillectomia e l’adenoidectomia?
Cosa sono le tonsille?
Le tonsille sono due grumi di tessuto, ciascuno delle dimensioni e della forma di una grande oliva, nella parte posteriore della bocca su entrambi i lati della lingua.
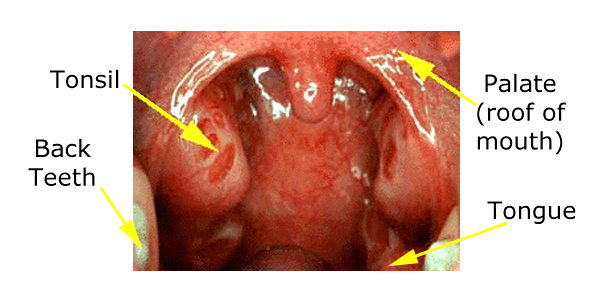
Tonsille di dimensioni normali
Quando le tonsille sono piccole (come nei bambini piccoli e nella maggior parte degli adulti) sono appena visibili. Tra i due e i cinque anni, le tonsille raggiungono un picco di dimensioni e possono essere abbastanza grandi da toccarsi. È normale per un bambino piccolo avere tonsille grandi, e se appaiono normali e non stanno causando alcun problema (come l’apnea del sonno), la dimensione delle tonsille da sola non è generalmente una preoccupazione.
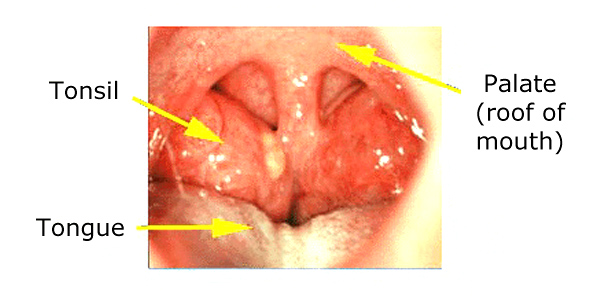
Tonsille ingrossate
Le tonsille sono tessuto linfoide, cioè una delle cose che il corpo usa per combattere le infezioni. Ma rappresentano solo una piccola parte dei sistemi di difesa del corpo; il tessuto linfoide è presente lungo tutto il rivestimento del naso, della bocca e della gola (così come altrove nel corpo). Le tonsille sono solo due grumi di questo tessuto che sporgono abbastanza per essere visti nella parte posteriore della bocca.
Cosa sono le adenoidi?
Le “adenoidi” sono il nome dato a un terzo grumo di tessuto linfoide che si trova tra le tonsille, sopra il palato (il tetto della bocca), nella parte posteriore del naso. Questo tessuto non può essere visto senza strumenti speciali o raggi X, poiché è nascosto alla vista dal palato. Si trova in un’area chiamata rinofaringe, e se è abbastanza grande, può bloccare il flusso d’aria attraverso il naso.
Il modo più semplice per capire l’adenoide è quello di pensarla come una terza tonsilla.
Proprio come con le tonsille, è normale per un bambino piccolo avere grandi adenoidi, e il semplice fatto che il cuscinetto adenoideo è grande non è un motivo per la chirurgia. I bambini nascono senza tonsille e adenoidi visibili. Le adenoidi iniziano a crescere nel primo anno di vita, raggiungono il picco di dimensioni tra l’età di uno e cinque anni, poi lentamente si riducono man mano che il bambino cresce. Mentre qualche adolescente occasionale può ancora avere adenoidi abbastanza grandi da causare l’ostruzione del naso, questo è raro e le adenoidi in genere si riducono prima dell’adolescenza.
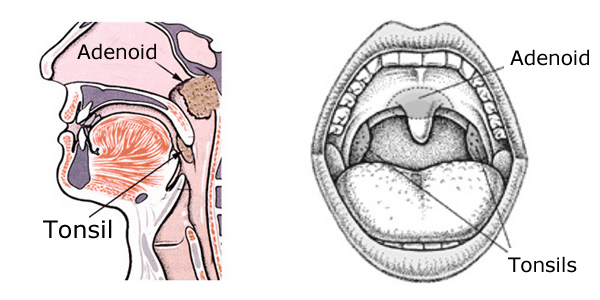
Padiglione adenoideo
Come le tonsille e le adenoidi influenzano il sonno?
Il percorso dell’aria dal naso attraverso la gola fino ai polmoni è chiamato via aerea. Le tonsille e le adenoidi formano un anello di tessuto nella parte posteriore della gola. Se le tonsille e le adenoidi sono grandi, restringono le vie aeree e riducono il flusso d’aria dentro e fuori i polmoni.
Anche se le tonsille e le adenoidi sono molto grandi, generalmente non causano difficoltà respiratorie significative mentre un bambino è sveglio. Possono causare sintomi minori come un naso chiuso continuo, un discorso “nasale”, bava o l’abitudine di tenere la bocca aperta, ma questi da soli sono meno comunemente motivi per un intervento chirurgico.
Durante il sonno, ci sono dei ritmi di cambiamento che portano a livelli di sonno più o meno profondi. Questo è noto come architettura del sonno, e i modelli normali di questo sono fondamentali per ottenere un buon riposo notturno. Durante le fasi più profonde del sonno, i muscoli della gola si rilassano. L’aria che scorre attraverso lo spazio ristretto provoca un calo della pressione dell’aria. La combinazione di muscoli rilassati e bassa pressione causa il collasso della gola e il bambino sarà temporaneamente incapace di respirare (apnea). Questo causa un calo dei livelli di ossigeno nel sangue e un aumento dell’anidride carbonica.
Il cervello controlla sempre questi livelli, anche durante il sonno. Alla fine, il cervello farà sì che il bambino si svegli parzialmente, spostandolo nella fase più superficiale del sonno. Il tono muscolare ritorna e la gola si apre, spesso con un rantolo. Un bambino può passare attraverso molti di questi cicli in un’ora, risultando in un disturbo dei normali schemi di sonno, con un tempo ridotto nelle fasi più profonde. Questa condizione è conosciuta come apnea ostruttiva del sonno (OSA).
Qual è la differenza tra il russare, la respirazione disturbata nel sonno e l’apnea ostruttiva del sonno?
La respirazione disturbata nel sonno (SDB) è un termine generale che si riferisce a qualsiasi tipo di disturbo della respirazione che avviene durante il sonno. L’apnea ostruttiva del sonno (OSA) è una forma grave di SDB, in cui la respirazione si ferma completamente fino a quando il paziente si sveglia abbastanza per aprire le vie aeree e ricominciare a respirare. Di solito, il paziente non si sveglia completamente, ma piuttosto passa a una fase più leggera del sonno. Si può avere un SDB significativo che richiede un trattamento senza apnea completa; uno studio formale del sonno prende in considerazione sia i tempi di respirazione completamente interrotta che quelli di respirazione parzialmente interrotta, come un bambino lotta per respirare contro la resistenza.
Il russamento è un’altra forma di SDB. È il rumore della vibrazione nel tessuto molle che riveste la gola. Questo accade quando il flusso d’aria è interrotto, come quando le tonsille o le adenoidi sono grandi. Gli adulti che russano spesso sono in sovrappeso, o hanno problemi nasali (come un setto deviato) che portano all’ostruzione. Alcuni pazienti che russano hanno l’apnea del sonno, e la maggior parte dei pazienti con apnea del sonno russano. Tuttavia, il russare da solo (senza OSA) nei bambini non richiede alcun trattamento – di solito si risolve quando le tonsille e le adenoidi si riducono naturalmente con l’età.
Quando è grave, l’OSA può provocare condizioni gravi come lo sforzo cardiaco, anomalie nel ritmo cardiaco e cambiamenti nel flusso di sangue ai polmoni. Questi problemi sono molto rari nei bambini, a meno che non siano obesi. Le complicazioni più comuni dell’OSA nei bambini includono una scarsa crescita, problemi comportamentali, difficoltà di concentrazione, pipì a letto, o sonnolenza diurna (poiché il sonno che stanno ottenendo non è riposante come potrebbe essere).
La maggior parte dei bambini con disturbi del sonno hanno tonsille e adenoidi ingrossate, e la rimozione di questo tessuto si traduce in una cura dell’OSA in più del 90% dei pazienti. Il russare può persistere dopo l’intervento, ma se non c’è più apnea, il russare stesso non richiede alcun trattamento. In alcuni casi, tuttavia, ci sono altre cause di SDB che porteranno ad una OSA persistente dopo l’intervento. Queste includono l’obesità, una mascella piccola, una lingua grande, una varietà di anomalie congenite del cranio, o problemi neurologici che causano uno scarso tono muscolare.
È utile pensare alla SDB come a un problema di sonno più che a un problema di respirazione. Vale a dire, per la maggior parte dei bambini altrimenti sani, il rischio principale della SDB è che il bambino non riesca a dormire bene la notte, e che questo possa influenzare il comportamento e le prestazioni durante il giorno. Il cervello è sempre al lavoro, e risveglierà un bambino a livelli di sonno più bassi prima che il livello di ossigeno nel sangue diventi troppo basso. Sfortunatamente, questo continuo risveglio parziale frammenta i normali ritmi del sonno e causa un sonno inefficiente, con un riposo insufficiente.
Qual è la differenza tra mal di gola, “streptococco” e tonsillite?
Un mal di gola può essere causato da una serie di problemi, ma di solito è il risultato di un virus che infetta le vie respiratorie superiori (bocca, naso e gola). Meno comunemente, può essere causato da un’infezione batterica. Lo “Strep throat” è un’infezione causata da un particolare tipo di batterio, lo Streptococcus pyogenes. Anche se altri batteri possono causare infezioni alla gola, la maggior parte dei medici cercherà di diagnosticare specificamente il batterio “streptococco” in modo che il trattamento antibiotico possa essere dato. Questo per aiutare i sintomi a risolversi più rapidamente, e perché in rari casi, queste infezioni possono provocare danni al cuore o ai reni.
Se le tonsille sono infettate da un virus o da un batterio, di solito diventano grandi, diventano un po’ rosse, e possono avere alcuni detriti bianco-giallastri sulla superficie. Questo si chiama tonsillite, che è un tipo di mal di gola. Non si può dire che tipo di infezione è presente solo guardando, poiché ci sono alcuni virus che possono far apparire le tonsille peggio dei batteri. Gli adolescenti con mononucleosi infettiva (una condizione solitamente causata dall’infezione del virus Epstein-Barr) hanno sintomi particolarmente gravi, con tonsille molto gonfie e coperte di detriti, eppure gli antibiotici non sono necessari per questa malattia. D’altra parte, il batterio “strep” può essere presente in una gola dall’aspetto normale. L’unico modo per essere sicuri è quello di fare una coltura della gola, anche se ci sono altri test che possono suggerire un’infezione batterica.
Cosa si può fare per il mal di gola ricorrente?
Siccome la maggior parte dei mal di gola sono causati da virus che si diffondono facilmente (soprattutto in ambienti affollati come la scuola o l’asilo), avrebbe senso fare attenzione ad esporre un bambino ad altri che sono malati. Le infezioni batteriche della gola possono essere trattate con antibiotici, ma non c’è alcun beneficio nel trattare un virus con questi farmaci.
Come per le infezioni ricorrenti dell’orecchio, alcuni medici cercano di prevenire il mal di gola con una bassa dose di un antibiotico leggero per un tempo prolungato (da settimane a mesi). C’è preoccupazione, tuttavia, per l’uso eccessivo di antibiotici. Questa pratica può far sì che i germi sviluppino una resistenza ai farmaci, così come gli effetti collaterali nei bambini come le reazioni allergiche. Pertanto, preferisco non utilizzare questo approccio.
Se un bambino è molto gravemente colpito da mal di gola ricorrente, in particolare se coinvolgono la tonsillite, un medico può raccomandare un intervento chirurgico per rimuovere le tonsille e il tessuto adenoideo (una procedura nota come tonsillectomia e adenoidectomia, adenotonsillectomia o T&A). L’infezione ricorrente è un motivo meno comune per la chirurgia oggi; la T&A è più frequentemente fatta per la respirazione disturbata dal sonno.
Cosa significa se mio figlio si sente meglio, ma il test dello streptococco è ancora positivo?
C’è una condizione nota come “stato di portatore”, in cui il bambino si sente bene, ma una coltura della gola mostra ancora la presenza del batterio streptococco. Mentre questo è un po’ controverso, la maggior parte dei pediatri non trattano tipicamente i bambini che sono portatori con antibiotici. Non sembrano essere ad alto rischio di sviluppare danni al cuore o ai reni, e non sono considerati contagiosi. Tutti noi portiamo batteri nella nostra gola, questa è chiamata flora normale. Per i bambini che sono portatori di streptococco, la loro flora normale è proprio il batterio dello streptococco.
Quali sono i benefici della tonsillectomia e dell’adenoidectomia?
Nel caso di un bambino altrimenti normale con tonsille e adenoidi ingrossate, il tasso di guarigione della respirazione disturbata dal sonno è superiore al 90%. Mentre questo di solito è ovvio subito dopo l’intervento, alcuni bambini non mostreranno il pieno beneficio del miglioramento del flusso d’aria fino a quando non saranno passati diversi giorni e il gonfiore sarà diminuito.
Nel caso di un bambino con tonsillite ricorrente, la rimozione delle tonsille e delle adenoidi porterà a meno episodi di mal di gola. Tuttavia, nessuna operazione può impedire a chiunque di prendere un raffreddore o un altro virus, e possono ancora verificarsi malattie occasionali con dolore alla gola.
Ci sono alcune ragioni insolite per la T&A parte i problemi di sonno e le infezioni ricorrenti. I bambini che hanno un ascesso (una raccolta di pus) intorno alla tonsilla possono richiedere un intervento chirurgico per drenare l’infezione. Una tonsillectomia di solito non viene fatta in quel momento, poiché l’emorragia è più probabile se le tonsille vengono rimosse durante un’infezione. Questi bambini possono essere indirizzati per una T&A tra circa 6 settimane dopo che l’infiammazione si è risolta. Ancora più raramente, un bambino con una tonsilla che sta crescendo molto più grande dell’altra sarà sottoposto a un intervento chirurgico. La tonsilla viene rimossa per assicurarsi che non contenga un tumore o un’altra crescita.
Quali sono i rischi della tonsillectomia e dell’adenoidectomia?
L’intervento viene fatto in anestesia generale, e questa è solitamente la parte più spaventosa dell’intero processo, per i bambini e per i genitori. La moderna anestesia pediatrica è estremamente sicura. Viene somministrata da un professionista addestrato in un ambiente ben monitorato. Di solito, questo sarà un anestesista specializzato nella cura dei bambini. Ci sarà tempo prima dell’intervento per i genitori di parlare con l’anestesista e fare domande specifiche. Gradi minori di anestesia (come la sedazione) possono essere in realtà più pericolosi dell’anestesia generale in un bambino sano, e sono inappropriati per la chirurgia della gola. Anche se i bambini possono spaventarsi durante la somministrazione dell’anestetico, dopo l’operazione di solito non ricordano nulla del tempo appena prima di addormentarsi.
Il rischio più comune della tonsillectomia è il sanguinamento dopo l’intervento. Di solito ci vogliono circa due settimane perché la gola guarisca completamente, e il sanguinamento può essere visto in qualsiasi momento prima di allora. Tuttavia, quando si verifica un’emorragia, di solito è da cinque a dieci giorni dopo l’operazione, quando la “crosta” sopra il luogo in cui si trovavano le tonsille (il letto tonsillare) si rompe e si separa dalla parete della gola. Un’emorragia sufficiente per essere notata si verifica in circa il 2-4% dei pazienti, anche se è molto più comune negli adolescenti più grandi e nei giovani adulti. Questo sarà visto come sangue in bocca. Un’emorragia significativa dopo la sola adenoidectomia è estremamente rara.
Il sanguinamento postoperatorio dal sito della tonsillectomia spesso si ferma da solo. Tuttavia, raccomando sempre che qualsiasi bambino che sanguina attivamente sia portato al pronto soccorso per una valutazione, giusto per essere sicuri. Se l’emorragia persiste, di solito viene gestita nei bambini piccoli riportandoli in sala operatoria per una breve procedura sotto anestesia, in cui il vaso sanguigno aperto viene trovato e cauterizzato. Alcuni adolescenti e adulti possono permettere che questo venga fatto senza anestesia, ma la maggior parte dei bambini non permetterà un esame approfondito e la cauterizzazione mentre sono svegli.
Il palato molle (il tetto della bocca) impedisce all’aria di fluire indietro dalla bocca al naso durante il discorso e la deglutizione. Dopo la rimozione delle adenoidi, c’è uno spazio molto più grande nella parte posteriore della gola che collega la bocca al naso, e possono essere necessarie diverse settimane perché il palato faccia adeguatamente la stessa tenuta in questa regione come faceva prima dell’intervento. La maggior parte dei pazienti ha quindi una voce alta, lamentosa e “nasale” dopo l’intervento, diversa dal suono “intasato” che avevano prima dell’operazione. Di solito, questo non dura a lungo, ma a volte ci vogliono alcune settimane o addirittura mesi prima che il palato possa allungarsi abbastanza per fare di nuovo una buona tenuta. In rari pazienti (di solito quelli con anomalie sottostanti del palato), questo problema di voce può persistere, richiedendo una terapia speciale o anche un ulteriore intervento chirurgico.
Occasione, un bambino avrà un dolore dopo l’intervento che è così grave che lui o lei non sarà in grado di bere abbastanza liquidi e diventerà disidratato. Se questo accade, il bambino potrebbe aver bisogno di essere ricoverato di nuovo in ospedale durante la notte per farmaci antidolorifici più forti e liquidi per via endovenosa. Altri rischi come l’eccessivo sanguinamento durante l’intervento, la cicatrizzazione della gola e l’infezione sono estremamente rari.
Non hai bisogno delle tue tonsille e adenoidi?
Questa è stata una preoccupazione per gran parte del 20° secolo, specialmente quando la tonsillectomia veniva fatta più comunemente. Dal momento che le tonsille sono tessuto immunitario, sembrerebbe logico pensare che la loro rimozione ridurrebbe in qualche modo la capacità del corpo di combattere le infezioni e i tumori. Tuttavia, molti studi sono stati fatti nel corso degli anni per esaminare i tassi di linfoma, polio e altre infezioni con e senza tonsille. Non ci sono stati molti risultati coerenti sulla diminuzione della funzione immunitaria o sull’aumento dei tassi di malattia in seguito alla T&A. Sembra che le tonsille e le adenoidi siano la “punta dell’iceberg” per quanto riguarda il sistema immunitario, e che la loro rimozione non danneggi significativamente la funzione immunitaria del corpo; c’è molto di questo tipo di tessuto linfoide altrove nel corpo.
Come si fa la tonsillectomia e l’adenoidectomia?
Tonsille e adenoidi sono spesso indicate come un’unica parte del corpo, poiché sono generalmente gestite insieme. Come abbiamo discusso sopra, le tonsille sono due grumi di tessuto su entrambi i lati della lingua, e le adenoidi sono un terzo grumo tra le tonsille, ma seduti più in alto nella parte posteriore della gola, dietro il tetto della bocca dove non possono essere facilmente visti. Se pensate alle tonsille e alle adenoidi in tre dimensioni, sono come un arco o un anello di tessuto nella parte posteriore della gola. Quindi, se la chirurgia viene considerata per problemi di respirazione durante la notte o per infezioni ricorrenti, le tonsille e le adenoidi non vengono considerate separatamente, poiché sono entrambe coinvolte in ognuno di questi problemi. A volte un bambino molto giovane avrà le adenoidi rimosse per l’ostruzione nasale, ma non le tonsille, se non hanno ancora iniziato ad allargarsi. Altre volte, in un adolescente o giovane adulto, saranno rimosse solo le tonsille perché le adenoidi si sono già ridotte con la crescita. Ma di solito, vengono rimosse allo stesso tempo.
La tonsillectomia e l’adenoidectomia vengono fatte attraverso la bocca, e non ci sono tagli o suture sulla pelle. Le tonsille possono essere rimosse con un coltello e delle forbici, con un cauterio elettrico, o con uno dei diversi nuovi dispositivi che tagliano il tessuto con meno calore e meno danni alla zona circostante. Mentre alcuni chirurghi usano il laser, non credo che il rischio aggiuntivo dell’uso di questo dispositivo sia bilanciato da una maggiore diminuzione del dolore o del sanguinamento dopo l’intervento.
Le tonsille sono visibili quando la bocca è aperta, e vengono rimosse guardandole direttamente. Sono anche incapsulate, il che significa che possono essere rimosse dai loro letti nella parete della gola come un unico pezzo di tessuto. Le adenoidi, invece, non sono visibili direttamente e devono essere viste con uno specchio posto nella parte posteriore della gola. Non sono incapsulate, quindi vengono sempre “rasate” con una curette o uno strumento di rasatura a motore, e vengono fuori a pezzi. Viene prelevato abbastanza tessuto per sbloccare la parte posteriore del naso, ma rimane sempre una piccola quantità di tessuto adenoideo alla fine dell’intervento. Qualsiasi tentativo di rimuovere tutte le adenoidi non solo non avrebbe successo, ma rischierebbe di danneggiare le strutture vicine e di provocare gravi cicatrici nella parte posteriore della gola. È estremamente raro che il poco tessuto adenoideo rimasto dopo l’intervento ricresca abbastanza da causare problemi.
Io uso un dispositivo noto come Coblator® per rimuovere le tonsille. Si tratta di uno strumento chirurgico che utilizza una corrente elettrica per creare un campo energetico molto piccolo che interrompe i legami del tessuto. Il risultato è che la tonsilla può essere sezionata dal suo letto con pochissimo sanguinamento e un minimo danno termico al tessuto circostante. Questo si traduce in un recupero meno doloroso rispetto ad altri metodi di rimozione completa della tonsilla.
Alcuni chirurghi fanno una tonsillectomia parziale (o intracapsulare) per i pazienti con apnea notturna. Con questo approccio, le tonsille vengono rasate, come le adenoidi descritte sopra. Una piccola quantità di tessuto tonsillare viene lasciata e cauterizzata con una corrente elettrica. La teoria dietro questa operazione è che la guarigione può essere meno dolorosa dell’operazione in cui le tonsille vengono rimosse completamente. Ci sono anche alcune prove che l’emorragia può essere meno probabile durante l’operazione. È importante capire che il motivo per cui si lascia una piccola quantità di tessuto tonsillare nella tonsillectomia parziale non è che quel poco di tessuto tonsillare serva a uno scopo necessario per il sistema immunitario. Avete un sacco di questo tessuto in tutta la gola, quindi anche quando le tonsille sono completamente rimosse non c’è alcun rischio aggiuntivo di infezioni.
Ho usato questa tecnica per un certo numero di anni, e non ho visto una grande differenza nell’esperienza di recupero. Inoltre, ho visto alcuni pazienti con una ricrescita significativa di tessuto tonsillare dopo questa operazione, che richiedeva un’altra procedura. Quindi, per queste ragioni, ora faccio solo la normale operazione di rimozione completa, a meno che non ci sia qualche motivo specifico per considerare una tonsillectomia parziale. I risultati sono affidabili e la mia esperienza è stata buona.
Il mio bambino ha bisogno di passare la notte in ospedale dopo una tonsillectomia?
In passato, tutti i bambini sottoposti a questo intervento hanno passato la notte in osservazione. Attualmente, questo non è necessario a meno che non ci sia un motivo eccezionale per il ricovero (come una grave apnea ostruttiva del sonno, un’età inferiore ai 3 anni o problemi medici sottostanti). In realtà, questo non dovrebbe ridurre la sicurezza dell’operazione, poiché la complicazione più comune (sanguinamento) non si verifica di solito fino ad almeno cinque giorni dopo l’intervento. Se un bambino respira, dorme e beve bene dopo alcune ore nella sala di recupero, è generalmente sicuro di tornare a casa. Certamente, qualsiasi bambino può essere ricoverato in ospedale dalla sala di recupero se – secondo il parere del chirurgo – c’è qualche problema che richiede osservazione.
Cosa può mangiare mio figlio dopo la tonsillectomia e l’adenoidectomia?
In passato, molti chirurghi seguivano rigide linee guida dietetiche dopo l’intervento. Erano permessi solo i liquidi e il latte o i succhi di agrumi erano proibiti. Mentre questa è una preferenza individuale, io non consiglio alcuna restrizione, tranne quella di evitare cibi “taglienti” per le prime due settimane (come pretzel o patatine, che potrebbero causare sanguinamento). Immediatamente dopo l’anestesia, il bambino può sentire un po’ di nausea, e cibi ricchi come latte o formaggio possono causare vomito. Tuttavia, questa sensazione di solito passa dopo qualche ora. Il gelato è un alimento ideale, poiché è freddo (che riduce il dolore alla gola), liquido (che previene la disidratazione) e ricco di calorie (che è importante poiché un bambino potrebbe non mangiare troppo bene dopo l’operazione).
Cosa mi devo aspettare dopo la tonsillectomia e l’adenoidectomia?
La tonsillectomia e l’adenoidectomia possono comportare un recupero abbastanza doloroso, e un brutto mal di gola può persistere fino alla guarigione completa, in circa due settimane. Alcuni bambini, in particolare quelli piccoli, si riprendono abbastanza rapidamente, ma i bambini più grandi, gli adolescenti e gli adulti di solito hanno un periodo più difficile. Il dolore sembra raggiungere il picco tra il 5° e il 10° giorno dopo l’operazione, per poi diminuire gradualmente. I pazienti possono anche avere un cattivo sapore in bocca e un alito cattivo mentre la crosta si rompe e cade. Il dolore all’orecchio è molto comune, poiché gli stessi nervi portano la sensazione alla gola e alle orecchie. Questo non significa che sia presente un’infezione dell’orecchio.
Gli antibiotici non sono necessari, ma il controllo del dolore è importante. L’aspirina non dovrebbe essere usata (per due settimane prima o dopo l’intervento) perché può interferire con la coagulazione e contribuire al sanguinamento. Una buona opzione è l’acetaminofene (Tylenol®). In passato altri farmaci “FANS” come l’ibuprofene (Motrin® o Advil®) venivano evitati a causa delle preoccupazioni di sanguinamento, ma recenti ricerche hanno dimostrato che sono sicuri ed efficaci per alleviare il dolore dopo un intervento alle tonsille. Attualmente consiglio Tylenol o ibuprofene ogni sei ore. Questi possono anche essere combinati, alternando Tylenol e ibuprofene in modo che qualcosa possa essere dato ogni tre ore.
Tylenol witjh Codeine è stato usato in passato, ma la ricerca non mostra che questo migliora il sollievo dal dolore in modo significativo rispetto al semplice Tylenol. Più importante, studi recenti hanno dimostrato che una piccola percentuale di bambini (per ragioni genetiche) è incline a metabolizzare la codeina estremamente rapidamente, con il conseguente rischio di gravi effetti collaterali. Questi possono anche essere pericolosi per la vita in casi molto rari. Attualmente questo non viene fatto di routine, soprattutto perché la codeina non migliora molto il controllo del dolore. La FDA proibisce attualmente l’uso di Tylenol con codeina nei pazienti giovani. I pazienti più anziani, d’altra parte, possono usare l’ossicodone come supplemento agli altri farmaci. Questo deve essere usato con attenzione, e non dovrebbe essere dato a pazienti che sono intontiti o assonnati.
I pazienti possono ingoiare un po’ di sangue durante l’intervento, e non è insolito vedere una piccola quantità di sangue vecchio e scuro dopo il vomito il primo giorno. Tuttavia, qualsiasi emorragia attiva (con sangue rosso brillante) è anormale e il bambino dovrebbe essere immediatamente portato al pronto soccorso per una valutazione. Anche se l’emorragia si è fermata quando il bambino è in ospedale, di solito lo teniamo in osservazione per qualche ora. Per questo motivo è molto importante non viaggiare lontano dalle cure mediche di emergenza nelle prime due settimane – non più di 30 minuti dall’ospedale più vicino. Attività come i viaggi in aereo, il canottaggio, il campeggio e l’escursionismo non sono permessi durante questo periodo. La scuola non ha bisogno di essere limitata, e un bambino può tornare in classe non appena si sente abbastanza bene per tornare (di solito un giorno o due).
Se un bambino non beve abbastanza dopo l’intervento, può disidratarsi. Finché assumono abbastanza liquidi, mangiare è meno preoccupante nella prima settimana dopo l’intervento. Le calorie possono essere integrate dando liquidi come i frullati. Un bambino disidratato può sentirsi eccessivamente stanco o stordito, avere la bocca secca e urinare meno spesso. Se questo è il caso, dovrebbe essere visto dal pediatra o dal chirurgo, che può raccomandare il ricovero in ospedale per una terapia di fluidi per via endovenosa.