Tutti i contenuti della serie Sangue & Coaguli possono essere trovati qui.
Ruoli CanMEDS affrontati: Esperto medico
Descrizione del caso
Una donna incinta di 32 anni si presenta al pronto soccorso con dolore al petto. Ha 33 settimane di età gestazionale e questa è la sua terza gravidanza (due precedenti parti senza problemi). Il dolore è iniziato 3 ore fa mentre guardava la televisione. È acuto, peggiora con l’inspirazione ed è localizzato lungo il margine costale destro. Ha una lieve dispnea a riposo. Nega qualsiasi palpitazione o emottisi, e non ha lamentele di disagio al polpaccio o alla coscia. Per il resto è sana, senza precedenti di tromboembolismo venoso (TEV), e prende solo una vitamina prenatale.
All’esame la sua frequenza cardiaca è 102, la pressione sanguigna 115/70, la saturazione dell’ossigeno 96% con aria ambiente, e la frequenza respiratoria è 22. Il suo peso è di 80 kg. Gli esami cardiaci e respiratori sono irrilevanti. Non ha gonfiore o eritema alle gambe. Il suo addome dimostra un utero gravido.
I suoi esami del sangue dimostrano una Hb di 98, WBC 5.0, piastrine 156, creatinina 80. Il D-Dimero è 1.080. La sua radiografia del torace è irrilevante, senza effusioni o consolidamenti.
Ha un’embolia polmonare (PE)?
Testo principale
Domanda 1: Quanto sono utili le regole di previsione clinica e il D-Dimer per escludere o escludere un’embolia polmonare in gravidanza?
Il problema di diagnosticare l’embolia polmonare in gravidanza è che la dispnea e la tachicardia sono molto comuni durante la gravidanza normale, in particolare nel terzo trimestre. È vero che il rischio di TEV è più alto durante la gravidanza da 5 a 10 volte (con il rischio più alto nel periodo postpartum). Tuttavia, dato il basso rischio iniziale di TEV nelle giovani donne in generale (1 su 10.000), il rischio assoluto di TEV in gravidanza non è ancora molto alto. Per esempio, in Canada l’incidenza dell’EP è di 5,4 casi su 10.000 gravidanze 1.
Purtroppo, le nostre solite regole di previsione clinica (come il Wells Score per l’EP) non sono applicabili alle donne incinte perché gli studi che hanno derivato questi punteggi le hanno escluse. La specificità dei criteri di Wells è discutibile in gravidanza perché la tachicardia e l’edema delle gambe sono comuni nella gravidanza normale. La capacità di valutare una “diagnosi alternativa” è anche difficile in gravidanza 2. Per queste ragioni, la maggior parte delle linee guida ostetriche suggeriscono di non utilizzare le regole di previsione clinica per escludere il TEV (compresa l’EP).
Che dire del D-Dimero? Lo stesso problema. Il D-Dimero, che è tipicamente usato per escludere il TEV in presenza di una bassa probabilità clinica pre-test, non è stato convalidato nella popolazione incinta. Le donne incinte sono state generalmente escluse dagli studi che hanno stabilito l’uso del D-Dimero nella diagnosi di EP. Dati i suddetti problemi nello stabilire una probabilità pretest, non è chiaro come interpretare il D-Dimero in gravidanza. Il D-Dimero in gravidanza normale aumenta tipicamente con l’età gestazionale, e la soglia di un D-Dimero “positivo” non è nota. Mentre piccoli studi osservazionali hanno proposto che soglie alternative di D-Dimero possono essere applicabili in pazienti incinte, queste soglie non sono state valutate in studi di gestione prospettici che esaminano la loro utilità in combinazione con regole di previsione clinica specifiche per la gravidanza. Come tale, l’utilità del D-Dimero in gravidanza per escludere l’EP è incerta e non è stata sufficientemente convalidata in questo gruppo di pazienti 3.
Domanda 2: Quale test diagnostico dovrebbe essere ordinato per valutare il sospetto di embolia polmonare in gravidanza? La nostra scelta del test dovrebbe tenere conto della necessità di una diagnosi definitiva, riducendo al minimo il potenziale di danno sia per il feto in via di sviluppo che per la madre (tessuto mammario e futura carcinogenesi). La dose di radiazioni richiesta per la scansione V/Q o la CT-PA è inferiore alla dose teratogena di radiazioni per il feto, e non dovrebbe essere una controindicazione all’esecuzione dell’imaging definitivo, se necessario.
I punti di forza e di debolezza delle quattro scelte sono delineati nella tabella 1. Un possibile algoritmo diagnostico per l’embolia polmonare in gravidanza si trova anche nella Figura 1.
Tabella 1: Opzioni di imaging per l’esclusione dell’EP nelle donne in gravidanza
| Test | Punti di forza | Limitazioni |
| Ecografia a compressione bilaterale delle gambe (US) |
|
|
| Chest x-ray (CXR) |
|
|
| CT pulmonary angiography (CT-PA) |
|
|
| Ventilation / Perfusion Scan (V/Q) |
|
|
Le linee guida di più società variano 5, 6, 7, 8 nelle loro raccomandazioni se sia preferibile una CT-PA o una scansione V/Q come test di imaging definitivo. In definitiva, la scelta dipenderà da ciò che è disponibile al momento in cui il paziente si presenta, e dalla competenza della radiologia locale (CT-PA) o della medicina nucleare (V/Q scan).
Un approccio ragionevole che viene comunemente impiegato è simile ai principi delineati dalla Società Europea di Cardiologia del 2014 5, che afferma:
- La scintigrafia di perfusione (cioè la V/Q scan) può essere presa in considerazione come test definitivo. V/Q scan) può essere considerata per escludere una sospetta EP in donne incinte con CXR normale (raccomandazione di classe IIB)
- CTPA dovrebbe essere considerata se la CXR è anormale o se la scintigrafia polmonare non è facilmente disponibile (raccomandazione di classe IIa)
Data la variabilità delle linee guida e l’equivoco sul test di imaging di prima linea preferito per escludere l’EP, generalmente discuto i benefici e i rischi della scansione V/Q rispetto alla CT-PA con la mia paziente quando decido quale test seguire. Ecco un possibile approccio che incorpora la possibilità di utilizzare uno dei due test (* denota l’equipollenza):
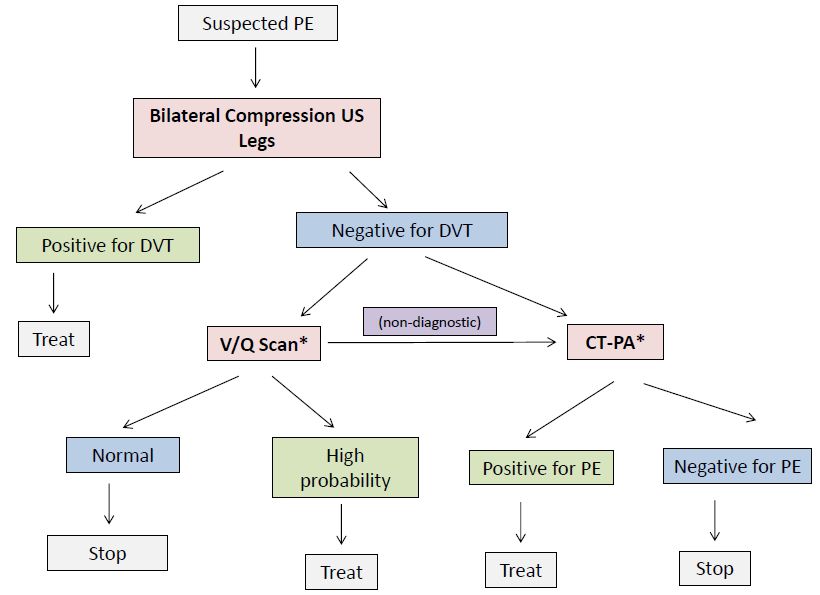
Caso Conclusione
Si invia il paziente per un’ecografia bilaterale delle gambe, che non dimostra l’evidenza di DVT. Il reparto di medicina nucleare non è in grado di completare una scansione V/Q di notte e la vostra paziente esprime preoccupazioni circa i rischi di radiazioni al tessuto mammario, così le date una dose empirica di anticoagulazione (Dalteparina 15.000 unità) e organizzate una scansione V/Q al mattino.
La scansione V/Q è ad alta probabilità di embolia polmonare, con un difetto di perfusione presente nelle arterie segmentali superiori e medie di destra. Iniziate a somministrarle Dalteparina 15.000 unità SC al giorno e fissate il follow-up con la Thrombosis Clinic la mattina seguente (vedi il prossimo post del blog!).
Messaggi principali
- Le regole di predizione clinica come il Wells Score non sono valide per gli individui in gravidanza e non dovrebbero essere usate in questo contesto
- Il test del D-Dimero nelle pazienti in gravidanza non è stato convalidato prospetticamente in studi di gestione per escludere il TEV, e come tale la sua utilità è incerta in questo gruppo di pazienti
- Il V/Q scan o la CT-PA sono sicuri in gravidanza per la mamma e il bambino, e la scelta del primo test di diagnostica per immagini dovrebbe essere fatta dopo essersi impegnati in un processo decisionale condiviso con i pazienti dopo aver discusso i vantaggi e gli svantaggi di ogni modalità
Tutto il contenuto della serie Blood & Clots può essere trovato qui.
Questo post è stato rivisto da Jesse Leontowicz, Brent Thoma, e copiato da Rebecca Dang.
- Bio
- Latest Posts

Eric Tseng

Latest posts by Eric Tseng (see all)
- Blood & Clots Series: Subsegmental PE – To Treat or Not To Treat? – June 25, 2020
- Blood & Clots Series: Is Fecal Occult Blood Testing helpful in deciding whether it’s safe to prescribe anticoagulants? – April 30, 2019
- Blood & Clots Series: How do I manage acute VTE in pregnancy? – September 25, 2018