Screening, evaluation, and follow-up of colorectal cancer
Screening in average-risk adults
Zalecenia dotyczące badań przesiewowych w kierunku raka jelita grubego różnią się między wiodącymi organizacjami w tej dziedzinie – mianowicie American Cancer Society (ACS), World Health Organization (WHO), US Preventive Services Task Force (USPSTF) oraz American College of Physicians (ACP). Obecnie zaleca się jednak, aby dorośli należący do grupy średniego ryzyka rozpoczęli badania przesiewowe w kierunku raka jelita grubego w wieku 45 lat. Istnieje kilka zatwierdzonych opcji badań przesiewowych, z których najbardziej powszechną w Stanach Zjednoczonych jest kolonoskopia wykonywana co 10 lat.
Inne badania przesiewowe w kierunku raka jelita grubego obejmują coroczne badanie kału na krew utajoną (FOBT) i badanie immunohistochemiczne kału (FIT), a także badanie kału na DNA (multitarget DNA testing). Lewatywa barowa jest obecnie rzadko wykonywana; nowsze metody, takie jak kolonografia tomografii komputerowej (CT), zyskały szerszą akceptację.
Ocena i usuwanie polipów
Znalezienie polipa o średnicy większej niż 1 cm podczas sigmoidoskopii jest wskazaniem do badania całej okrężnicy, ponieważ 30-50% tych pacjentów ma dodatkowe polipy. Chociaż nadal trwają kontrowersje, czy kolonoskopia jest wskazana u pacjentów z polipem lub polipami mniejszymi niż 1 cm, powszechne jest przekonanie, że większość nowotworów powstaje w istniejących wcześniej polipach gruczolakowatych, co powinno prowadzić do pełnego badania kolonoskopowego, niezależnie od ich wielkości.
Zmiany polipowate obserwowane w lewatywie barowej mogą reprezentować pseudopolipy, prawdziwe polipy lub raki. Kolonoskopia może być użyta do różnicowania między nimi i podobnie może być użyta do rozróżnienia między łagodnymi i złośliwymi zwężeniami, co nie może być dokładnie osiągnięte za pomocą samych badań radiologicznych.
Gdy objawy kliniczne sugerują raka jelita grubego lub gdy badania przesiewowe (radiografia lub sigmoidoskopia) identyfikują guza jelita grubego, należy wykonać pełne badanie kolonoskopowe w celu uzyskania próbek biopsji i poszukiwania zmian synchronicznych. Wyniki kolonoskopii mogą mieć również wpływ na plan leczenia chirurgicznego.
Diagnostyka histologiczna powinna być oparta na badaniu całkowicie wyciętego polipa. Ogólnie rzecz biorąc, wszystkie zmiany polipowate o średnicy większej niż 0,5 cm powinny być całkowicie wycięte. Po usunięciu dużego (>2 cm) polipa bezotoczkowego lub jeśli istnieje obawa, że gruczolak nie został całkowicie wycięty, należy powtórzyć kolonoskopię za 3-4 miesiące. Jeśli pozostaną resztki tkanki, należy je usunąć i powtórzyć kolonoskopię za kolejne 3-4 miesiące.
W przypadku pacjentów z polipami zidentyfikowanymi w badaniu wstępnym American Cancer Society zaleca wykonanie powtórnej kolonoskopii na podstawie liczby i rodzaju polipów oraz stopnia dysplazji, w następujący sposób:
-
Pacjenci z małymi polipami hiperplastycznymi odbytnicy mogą być traktowani jak pacjenci o średnim ryzyku zachorowania na raka, z kolonoskopią lub innymi badaniami przesiewowymi według podobnego schematu
-
Pacjenci z jednym lub dwoma gruczolakami kanalikowymi poniżej 1 cm z dysplazją o niskim stopniu zaawansowania powinni być poddani kolonoskopii 5-10 lat po usunięciu polipa
-
Pacjenci, którzy mają od 3 do 10 gruczolaków lub jeden gruczolak większy niż 1 cm lub którzy mają jakiekolwiek gruczolaki o wysokim stopniu zaawansowania lub o cechach kosmków, powinni być poddani następczej kolonoskopii 3 lata po usunięciu polipa
-
Pacjenci, którzy mają 3 do 10 gruczolaków lub jeden gruczolak większy niż 1 cm lub którzy mają jakiekolwiek gruczolaki o wysokim stopniu zaawansowania lub o cechach kosmkówkolonoskopię 3 lata po usunięciu
-
Pacjenci, którzy mają więcej niż 10 gruczolaków w badaniu wstępnym, powinni być poddani kolonoskopii w ciągu 3 lat
-
Pacjenci z gruczolakami wysiękowymi, które są usuwane w kawałkach, powinni być poddani kolonoskopii 2-6 miesięcy po usunięciu.kolonoskopię 2-6 miesięcy po usunięciu
Obecna lub wcześniejsza resekcja jelita z powodu raka jelita grubego
Ze względu na potencjalne implikacje dla planu operacyjnego, przedoperacyjna kolonoskopia powinna być wykonana u pacjentów, którzy mają być poddani resekcji jelita z powodu raka jelita grubego. Pacjenci, u których usunięto już raka jelita grubego powinni mieć wykonaną kolonoskopię 6 miesięcy do 1 roku po operacji, a następnie coroczną kolonoskopię przy dwóch okazjach. Niektóre autorytety uważają, że kolonoskopia powinna być następnie wykonywana co 3 lata, jeśli wyniki wszystkich tych badań są negatywne.
Występowanie raka w rodzinie
Osoby z rodzinną polipowatością gruczolakowatą (FAP) lub zespołem Gardnera powinny być poddawane badaniom genetycznym i elastycznej sigmoidoskopii lub kolonoskopii co 12 miesięcy, począwszy od wieku 10-12 lat do wieku 35-40 lat, jeśli wynik jest negatywny. U tych osób należy rozważyć całkowitą kolektomię, ponieważ ryzyko rozwoju raka jelita grubego do 40 roku życia wynosi u nich prawie 100%. Kolonoskopia nie jest tak skuteczna w zapobieganiu rakowi jelita grubego w tych okolicznościach, jak w przypadku polipów w ogóle.
Osoby, u których u krewnego pierwszego stopnia rozpoznano raka jelita grubego lub gruczolaki w wieku poniżej 60 lat lub u których u wielu krewnych pierwszego stopnia rozpoznano raka jelita grubego lub gruczolaki, powinny poddawać się kolonoskopii przesiewowej co 3-5 lat, począwszy od 40. roku życia lub w wieku o 10 lat młodszym niż wiek najwcześniejszego rozpoznania rodzinnego, w zależności od tego, co nastąpi wcześniej.
Diagnozę dziedzicznego raka jelita grubego niezwiązanego z polipowatością (hereditary nonpolyposis colorectal cancer, HNPCC) należy rozważyć u osób, u których kilku krewnych chorowało na raka jelita grubego, szczególnie jeśli jeden lub więcej krewnych zachorowało na raka w wieku poniżej 50 lat. HNPCC jest chorobą dziedziczoną w sposób autosomalny dominujący i wiąże się z około 70% ryzykiem rozwoju raka jelita grubego w ciągu całego życia.
Pacjenci ci powinni być poddawani badaniom kolonoskopowym co 1-2 lata, począwszy od 20-25 roku życia lub w wieku o 10 lat młodszym niż wiek, w którym wystąpił rak w przypadku indeksowym (w zależności od tego, co nastąpi wcześniej). Wykonuj coroczne badania przesiewowe u pacjentów w wieku powyżej 40 lat.
Zarządzanie nieswoistymi zapaleniami jelit
Mimo, że wielu pacjentów nie wymaga kolonoskopii w celu rozpoznania nieswoistych zapaleń jelit (IBD), procedura ta jest istotną pomocą w dalszej opiece i zarządzaniu pacjentami z wrzodziejącym zapaleniem jelita grubego lub chorobą Leśniowskiego-Crohna (patrz zdjęcia poniżej). Kolonoskopia jest bardziej czuła niż lewatywa barowa w określaniu anatomicznego zasięgu procesu zapalnego i jest przydatna, gdy badania kliniczne, sigmoidoskopowe i radiologiczne są niewystarczające. Kolonoskopia z wieloma biopsjami jest wskazana w celu różnicowania wrzodziejącego zapalenia jelita grubego z chorobą Leśniowskiego-Crohna.
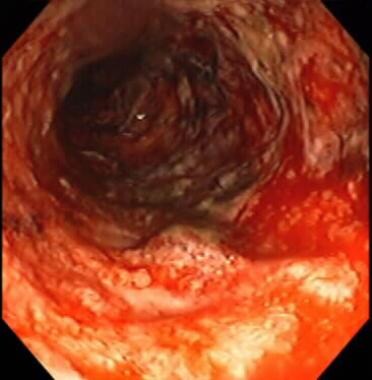 Zapalna choroba jelit. Ciężkie zapalenie jelita grubego stwierdzone podczas kolonoskopii. Błona śluzowa jest w znacznym stopniu zniszczona, z widocznym aktywnym krwawieniem. U pacjentki wykonano resekcję okrężnicy bardzo krótko po uzyskaniu tego obrazu.
Zapalna choroba jelit. Ciężkie zapalenie jelita grubego stwierdzone podczas kolonoskopii. Błona śluzowa jest w znacznym stopniu zniszczona, z widocznym aktywnym krwawieniem. U pacjentki wykonano resekcję okrężnicy bardzo krótko po uzyskaniu tego obrazu. 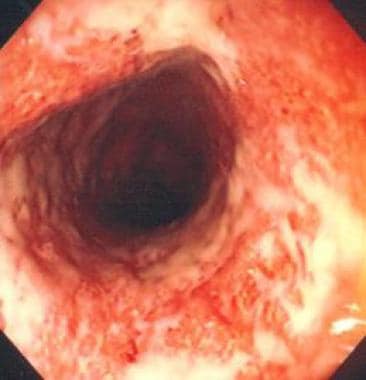 Wrzodziejące zapalenie jelita grubego uwidocznione za pomocą kolonoskopu.
Wrzodziejące zapalenie jelita grubego uwidocznione za pomocą kolonoskopu. 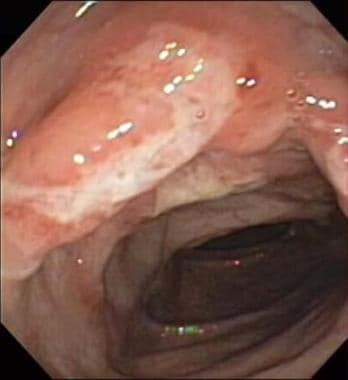 Kolonoskopowy obraz dużego owrzodzenia i zapalenia okrężnicy zstępującej u 12-letniego chłopca z chorobą Leśniowskiego-Crohna.
Kolonoskopowy obraz dużego owrzodzenia i zapalenia okrężnicy zstępującej u 12-letniego chłopca z chorobą Leśniowskiego-Crohna. Schemat obserwacji nowotworu jest różny u pacjentów z chorobą zapalną. Pacjenci z zapaleniem trzustki przez ponad 7-10 lat i pacjenci z lewostronnym wrzodziejącym zapaleniem jelita grubego przez ponad 15 lat są w grupie zwiększonego ryzyka rozwoju raka jelita grubego. Aktualne zalecenia dotyczące kolonoskopii przesiewowej dla tych grup to badania co 1-2 lata. U pacjentów z chorobą Leśniowskiego-Crohna ten sam schemat nadzoru kolonoskopowego jest uzasadniony.
Idealnie, ponieważ odróżnienie zmian zapalnych od przednowotworowych może być trudne, kolonoskopia dla celów nadzoru nie powinna być wykonywana w okresie aktywnego zapalenia jelita grubego, a preferowane powinny być biopsje z obszarów o mniejszym stopniu zapalenia. Sugeruje się, że do osiągnięcia 95% czułości w wykrywaniu dysplazji u pacjentów z IBD potrzebne są aż 64 biopsje.
Nowsze technologie, w tym chromoendoskopia, endoskopia z powiększeniem i obrazowanie wąskopasmowe, mogą poprawić wykrywanie dysplazji podczas kolonoskopii kontrolnej i umożliwić endoskopistom pobieranie mniejszej liczby biopsji, ale o wyższej wydajności.
Dodatkowe informacje na ten temat można znaleźć we wrzodziejącym zapaleniu jelita grubego, nieswoistych zapaleniach jelit i chorobie Leśniowskiego-Crohna.
Identyfikacja i leczenie ostrych miejsc krwawienia
W przypadku krwawienia z dolnego odcinka przewodu pokarmowego kolonoskopia może być przydatna nie tylko do lokalizacji miejsca krwawienia, ale także potencjalnie do umożliwienia interwencji terapeutycznej. Terapia endoskopowa z zastosowaniem iniekcji epinefryny, elektrokauteryzacji, argonowej koagulacji plazmowej (APC), terapii opaskowej i/lub klipsów może być stosowana w leczeniu różnych przyczyn krwawienia z dolnego odcinka przewodu pokarmowego, w tym zespołu wykrzepiania po polipektomii, uchyłków, malformacji tętniczo-żylnych (AVM), hemoroidów i uszkodzeń błony śluzowej wywołanych promieniowaniem.
W ostrym okresie endoskopista może być ograniczony przez słabą wizualizację w nieprzygotowanym jelicie grubym i ryzyko sedacji u ostro krwawiącego pacjenta. Można rozważyć przygotowanie oczyszczające z użyciem 4 litrów glikolu polietylenowego (np. GoLYTELY, CoLyte) doustnie w ciągu 2 godzin lub przez zgłębnik nosowo-żołądkowy, zgodnie z tolerancją pacjenta.
Jeśli źródła krwawienia nie można ustalić za pomocą kolonoskopii, konieczna może być angiografia lub badanie medycyny nuklearnej. Badania radiologiczne powinny być wykonane przed kolonoskopią w przypadku podejrzenia perforacji lub niedrożności.
Dekompresja jelita grubego
Wulwulacja to skręcenie odcinka jelita, najczęściej w esicy i kątnicy, które często powoduje niedrożność jelita i może prowadzić do niedokrwienia. Pacjenci zgłaszają się z bólem brzucha, nudnościami/wymiotami, zaparciem i rozdęciem brzucha. W przypadku wolego odbytu jelita grubego zalecana jest interwencja chirurgiczna. Kolonoskopia/sigmoidoskopia może być użyta do odbarczenia okrężnicy w przypadku wolego odbytu esiczego poprzez wprowadzenie endoskopu przez skręcony odcinek jelita. Duże wydalenie powietrza wskazuje na udaną redukcję.
Ostra pseudoobstrukcja jelita grubego (zespół Ogilvie) jest stanem klinicznym charakteryzującym się oznakami i objawami ostrej niedrożności jelita grubego przy braku przyczyny mechanicznej. Gdy leczenie wspomagające zawodzi, można rozważyć endoskopową dekompresję, aby zapobiec niedokrwieniu jelita i perforacji. Jest to procedura trudna technicznie i powinna być wykonywana przy użyciu minimalnej insuflacji powietrza i bez poprzedzającego doustnego przygotowania środka przeczyszczającego.
O ile kolonoskopia wydaje się być korzystna w postępowaniu z pacjentami z zespołem Ogilvie, wiąże się ona z większym ryzykiem powikłań, a randomizowane badania nie wykazały jej skuteczności.