Bien conocido por su presentación típica, el herpes zóster clásico (HZ) se presenta como una erupción dermatológica de pápulas eritematosas dolorosas que evolucionan a vesículas agrupadas o bullas.1,2 Posteriormente, las lesiones pueden volverse pustulosas o hemorrágicas.1 Aunque el diagnóstico se realiza con mayor frecuencia por vía clínica, las técnicas de confirmación del diagnóstico incluyen el cultivo viral, la prueba directa de anticuerpos fluorescentes o el ensayo de reacción en cadena de la polimerasa (PCR).1,3
El principal factor de riesgo del HZ es la edad avanzada, que afecta con mayor frecuencia a los pacientes de edad avanzada.4 Se hipotetiza que una disminución fisiológica de la inmunidad celular específica del virus de la varicela-zóster (VZV) entre los individuos de edad avanzada contribuye a desencadenar la reactivación del virus dentro del ganglio de la raíz dorsal.1,5 También se ven afectados los individuos inmunocomprometidos, incluidos los que tienen la infección por el virus de la inmunodeficiencia humana (VIH), debido a la supresión de las células T inmunes al VZV,1,5 así como los receptores de trasplantes inmunodeprimidos que tienen disminuida la respuesta celular específica al VZV y la avidez de los anticuerpos IgG del VZV.6
Las complicaciones secundarias de la infección por el VZV (p. ej., neuralgia postherpética, sobreinfección bacteriana que progresa a celulitis) conducen a un aumento de la morbilidad.7,8 El HZ cutáneo diseminado es otra complicación grave de la infección por el VZV y ocurre casi exclusivamente con la inmunosupresión.1,8 Se manifiesta como una erupción de al menos 20 lesiones vesiculobullosas generalizadas fuera de los dermatomas primarios y adyacentes.6 Los pacientes inmunodeprimidos también tienen un mayor riesgo de afectación visceral de la infección por VZV, que puede afectar a órganos vitales como el cerebro, el hígado o los pulmones.7,8 Dada la presentación atípica de la infección por VZV entre algunos individuos inmunocomprometidos, estos pacientes tienen un mayor riesgo de retraso en el diagnóstico y de morbilidad en ausencia de una alta sospecha clínica de HZ diseminado.
Informes de casos
Paciente 1
Un hombre de 52 años desarrolló una erupción indolora no pruriginosa en la pierna izquierda de 4 días de duración. Inicialmente apareció como una erupción maculopapular eritematosa en la cara medial de la rodilla izquierda sin ningún síntoma prodrómico. Durante los 4 días siguientes, se desarrollaron vesículas eritematosas que evolucionaron a pústulas, y la erupción se extendió tanto proximal como distalmente a lo largo de la pierna izquierda. Poco después del ingreso en el hospital, presentó fiebre (temperatura de 38,4 °C). Su historial médico incluía cirrosis hepática alcohólica y SIDA, con un recuento de CD4 de 174 células/µl (rango de referencia, 500-1500 células/µl). Había estado tomando terapia antirretroviral (abacavir-lamivudina y dolutegravir) y profilaxis contra infecciones oportunistas (dapsona e itraconazol).
El examen físico destacaba por una extensa erupción que consistía en múltiples racimos de 1 cm de aproximadamente 40 pústulas cada uno dispersos en una distribución no dermatológica a lo largo de la pierna izquierda (Figura 1). Muchas de las vesículas eran confluentes con una base eritematosa y se encontraban en diferentes estadios de evolución, con algunas con costra y otras emanando un fino exudado líquido. Las lesiones no eran sensibles y no presentaban una induración notable. La pierna estaba caliente y edematosa.
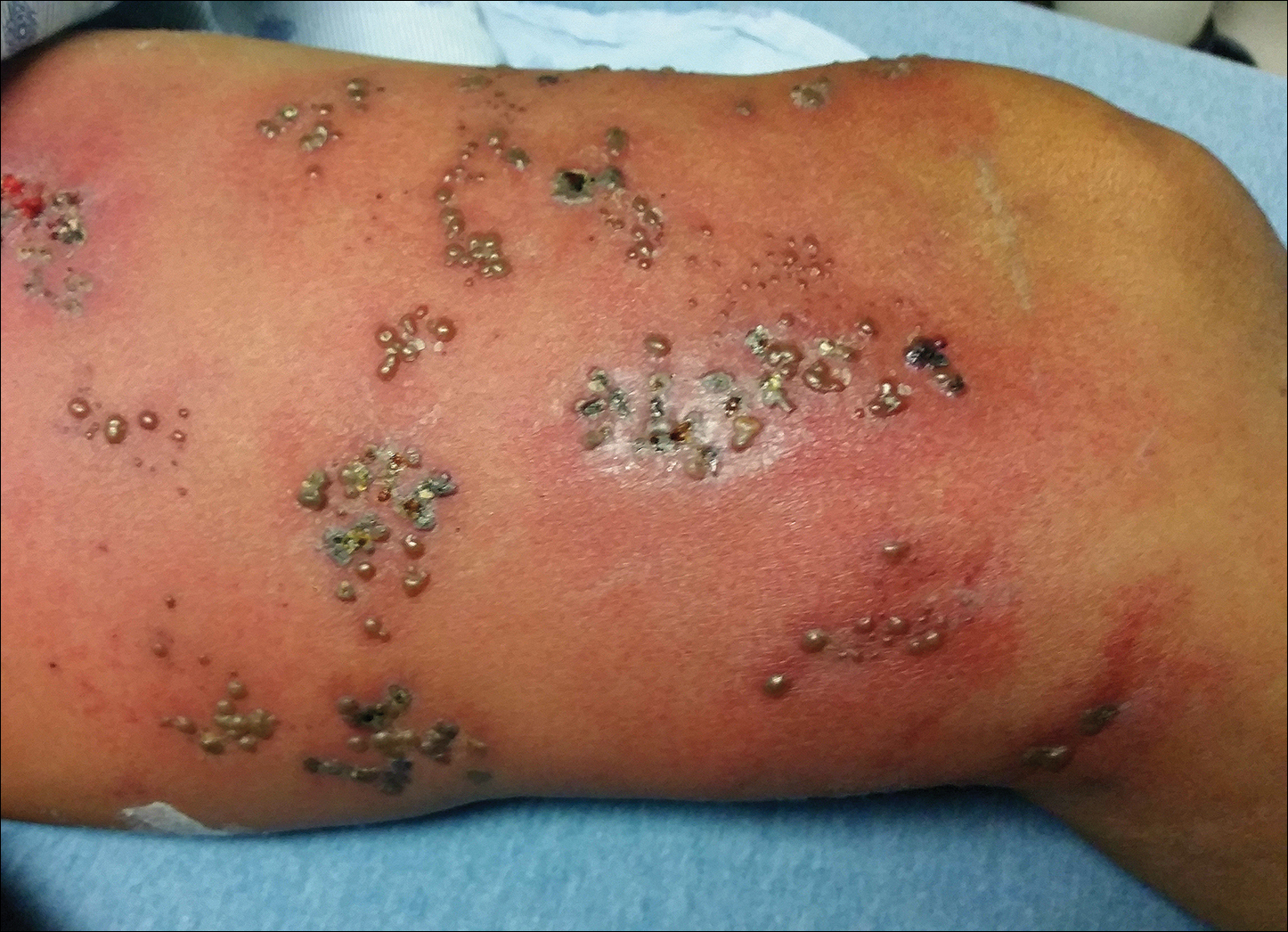
Figura 1. Herpes zoster con vesículas agrupadas en el muslo izquierdo tras la reactivación aguda del virus de la varicela-zóster.
Clinicamente, el diagnóstico diferencial incluía HZ diseminado con sobreinfección bacteriana, infección por Vibrio vulnificus e infección por el virus del herpes simple (VHS). El paciente fue tratado con vancomicina intravenosa, levofloxacina y aciclovir, y no se desarrollaron nuevas lesiones a lo largo del tratamiento. Con este régimen, la fiebre se resolvió al cabo de un día, las lesiones activas comenzaron a formar costras y el edema y el eritema disminuyeron. Los resultados de los cultivos bacterianos y de la PCR e IgM en plasma para los tipos 1 y 2 del VHS fueron negativos. Los resultados de los cultivos virales fueron negativos, pero un ensayo de PCR para VZV fue positivo, lo que refleja una reactivación aguda del VZV.
Paciente 2
Un hombre de 63 años desarrolló una erupción pruriginosa y ardiente que afectaba a la cara, el tronco, los brazos y las piernas de 6 días de duración. Su historial médico incluía un trasplante de corazón 6 meses antes de la presentación, diabetes mellitus tipo 2 y enfermedad renal crónica. Tomaba un tratamiento antirrechazo con micofenolato mofetilo (MMF), prednisona y tacrolimus.
La exploración física destacaba por una extensa erupción que consistía en grupos de vesículas de 1 a 2 mm dispersas en un patrón no dermatológico. Las vesículas aisladas afectaban a la frente, la nariz y la oreja izquierda, y las vesículas difusas con una distribución relativamente simétrica estaban dispersas por la espalda, el tórax y los brazos y piernas proximales y distales (Figura 2). Muchas de las vesículas tenían una costra asociada con hemorragia. Algunas de las vesículas se unían con placas necróticas centrales.
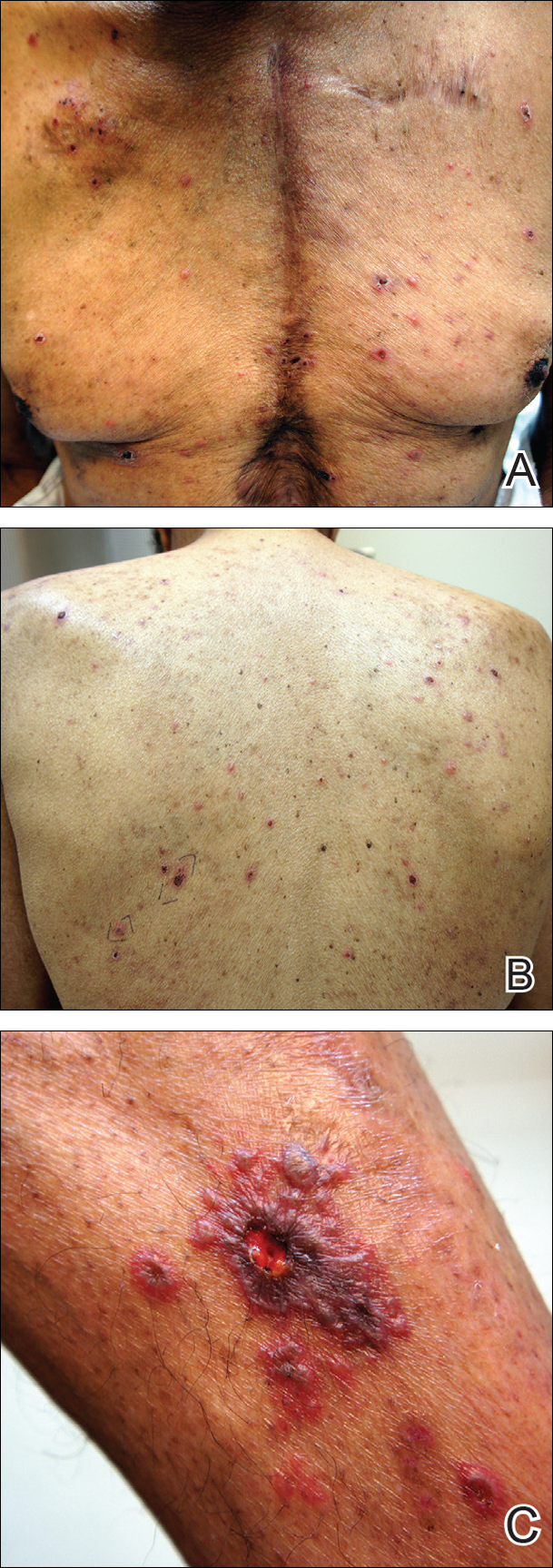
Figura 2. Herpes zoster con vesículas difusas en el tórax (A) y la espalda (B), así como una lesión hemorrágica, necrótica y vesiculobulosa con vesículas circundantes en la pierna izquierda (C), tras una reactivación aguda del virus de la varicela-zóster.
Dada la sospecha clínica de HZ diseminado, se inició tratamiento con valaciclovir oral. Dos biopsias en sacabocados fueron consistentes con cambios citopáticos por herpesvirus. Múltiples secciones demostraron ulceración, así como acantólisis y necrosis de queratinocitos con multinucleación y marginación de la cromatina. Había un intenso infiltrado linfocítico liquenoide y perivascular en la dermis. La tinción inmunohistoquímica fue positiva para el VZV y negativa para el VHS, lo que indica una reactivación aguda del VZV (Figura 3). Tras completar un régimen antiviral, la paciente volvió a la clínica con lesiones costrosas curadas.
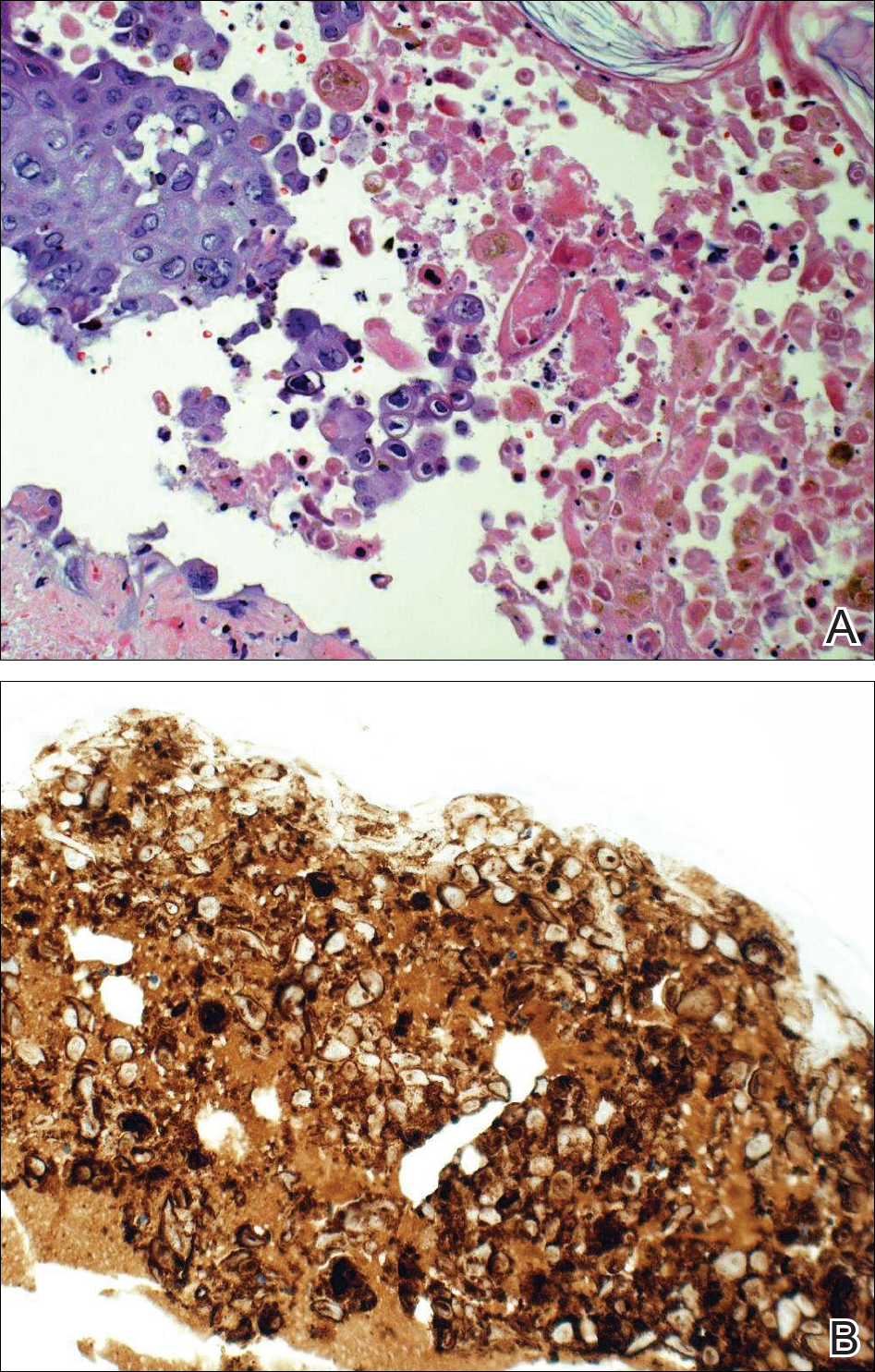
Figura 3. La biopsia mostró células gigantes multinucleadas y marginación de la cromatina, consistente con infección del grupo herpes (A)(H&E aumento original ×20) así como virus varicela-zóster positivo difuso en la inmunohistoquímica (B)(aumento original ×20).