Badania biomechaniczne wykazują, że więzadło międzykolcowe działa w połączeniu z więzadłem nadkolcowym i więzadłem biodrowym w celu zapewnienia odporności na zgięcie kręgosłupa lędźwiowego. Więzadło międzykolcowe jest jednym z mechanizmów utrzymujących stabilność strzałkową odcinka lędźwiowego kręgosłupa. Odczyn zapalny z tworzeniem się płynu i torbieli w obrębie więzadła międzykolcowego może być wynikiem przewlekłego, powtarzającego się osłabienia i rozciągania więzadła. Obszar brzuszny w pobliżu tylnej przestrzeni zewnątrzoponowej jest słabszym odcinkiem i tam też powstają torbiele. Degeneracja i osłabienie tego więzadła prowadzi do zbliżenia wyrostków kolczystych, ale przede wszystkim do niestabilności i anterolistezy, czyli przesunięcia do przodu kręgów górnych w stosunku do kręgów dolnych, na danym odcinku. Różne zmiany patologiczne zidentyfikowane na skanach rezonansu magnetycznego (MRI) z chorobą Baastrupa, śródmiąższowym zapaleniem kaletki maziowej i torbielami nadtwardówkowymi są częścią procesu zwyrodnieniowego i biomechanicznego, który występuje po tym, jak więzadła międzykolcowe i nadkolcowe pogarszają się i tracą wytrzymałość na rozciąganie. Istnieje oczywiście bardzo mało badań patologicznych dotyczących choroby Baastrupa, ale torbiele są powszechnie spotykane w przestrzeni międzykolcowej. W badaniach autopsyjnych często opisywano torbiele międzykolcowe ze zmianami zapalnymi, nadżerkami kostnymi i przerostem kości, które są znacznie częstsze w zaawansowanym wieku i stwierdza się je nawet w 40% przypadków.
Faktyczny kontakt wyrostków kolczystych widoczny na zwykłych radiogramach jako podstawa do rozpoznania choroby Baastrupa może być często niewielką częścią wszystkich radiologicznych wyników pacjenta i może wskazywać na leżące u podstaw segmentalne zwyrodnienie. Tomografia komputerowa (TK) wykazuje przerost kości wyrostków kolczystych w połączeniu z reaktywną sklerotyzacją oraz przerost stawów czołowych. W miarę jak MRI stało się standardową techniką obrazowania kręgosłupa, torbiele wewnątrzrdzeniowe i inne patologie fasetkowe zaczęły być „kojarzone” z torbielami płynu międzykolcowego. Istnieje szeroka gama różnych torbieli i cyst występujących u tych pacjentów, powszechnie identyfikowanych w stawach czołowych. Skany MRI ujawniają spektrum nieprawidłowości w więzadle międzykolcowym od płynnej zmiany torbielowatej, pogrubienia przylegającego więzadła krzyżowego (ligamentum flavum) i anterolistezę zaangażowanych kręgów. W obrazie MRI często obserwowano chorobę wielopoziomową. Torbiele i rozszczepy były najczęściej widoczne na L4-5, ale także na L3-4 i L5-S1. W 50% przypadków stwierdzono połączenia między tymi kaletkami a przestrzenią zewnątrzoponową.
Połączenie biomechaniki z wynikami badań radiologicznych pozwoliło wysunąć hipotezę, że powtarzające się ścinanie spowodowane osłabieniem więzadeł międzykolcowych i nadkolcowych prowadzi do rozwoju międzykolcowych torbieli i cyst oraz rozszerzenia procesu zapalnego w obrębie więzadła flavum. Ten postępujący proces zwyrodnieniowy przyczynia się do często obserwowanego w wielu przypadkach zwężenia kanału w tkankach miękkich, chociaż wielu pacjentów zgłasza początkowo zlokalizowany pozycyjny ból lędźwiowy, a nie neurogenne obrzęki (ryc. 2).
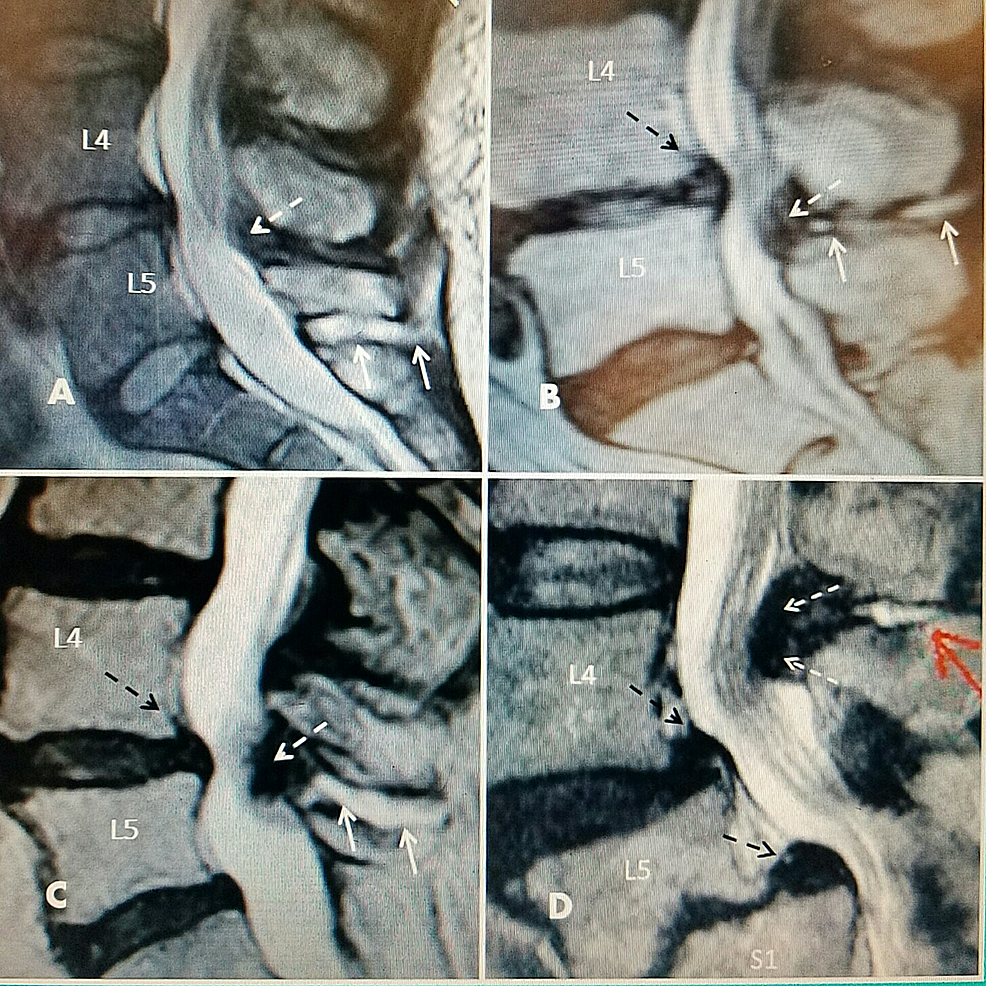
Rycina 2:Płyn międzykolcowy z jednopoziomowym zwężeniem L4-5 w badaniach T2 strzałkowego rezonansu magnetycznego (MRI)
A: L5-S1 duży płyn międzykolcowy hiperintensywny (dwie solidne białe strzałki) bez powiększenia więzadłowego. L4-5 minimalne poszerzenie więzadłowe ku tyłowi (biała strzałka przerywana) z wczesną stenozą kanału. Krążek międzykręgowy L4-5 wykazuje wczesne objawy desykacji sygnału T2.
B: Zwężony i przesuszony krążek międzykręgowy na poziomie L4-5 z wybrzuszeniem pierścienia (czarna strzałka przerywana) z minimalną tylną grzbietową torbielą kręgową (biała strzałka przerywana) powodującą tylne zwężenie kanału centralnego połączone z płynem międzykolcowym (białe strzałki ciągłe).
C: Spondylolisteza stopnia 1 na poziomie L4-5 (czarna strzałka przerywana), przerost tylnego więzadła włóknistego (biała strzałka przerywana) i płyn w przestrzeni międzykolcowej (białe strzałki ciągłe).
D: Zdegenerowany, zwężony krążek międzykręgowy L4-5 z wybrzuszeniem pierścienia i spondylolistezą stopnia 1 (górna czarna strzałka przerywana). Spondylolisteza stopnia 2 na poziomie L5-S1 z wyraźną degeneracją płytki końcowej (dolna czarna strzałka przerywana). Torbiel międzykolcowa tylna (czerwona strzałka ciągła) z wyraźnym przerostem więzadłowym i zwężeniem na L4-5 (dwie białe strzałki przerywane). Zaznaczony obrzęk i przemieszczenie korzeni cauda equina.
Początkowo, ze względu na opis Baastrupa odnoszący się do problemu z wyrostkami kolczystymi, leczenie było ukierunkowane na nieprawidłowości międzykolcowe widoczne na zdjęciach radiologicznych i początkowo polegało na operacji usunięcia wyrostka kolczystego, ze słabymi i niespójnymi wynikami. Beks dokonał przeglądu 64 pacjentów, u których wykonano resekcję wyrostków kolczystych z bardzo złymi wynikami. Tylko 11/64 pacjentów zgłaszało zmniejszenie dolegliwości bólowych. Badania radiograficzne w postaci zdjęć rentgenowskich (tj. bez tomografii komputerowej czy rezonansu magnetycznego) zostały retrospektywnie przejrzane i wykazały, że u wszystkich 53 pacjentów, u których operacja się nie powiodła, występowała inna patologia kręgosłupa, w tym spondyloza lędźwiowa u 55%, zwyrodnienie dysku u 23% i stenoza kręgosłupa u 13%. Prawidłowo przypisał nierozpoznaną patologię jako przyczynę niepowodzenia resekcji wyrostków kolczystych. Wniosek był taki, że choroba Baastrupa nie jest jednostką chorobową samą w sobie; jest ona raczej wynikiem zmian mechanicznych w więzadłach międzykolcowych i nadkolcowych, zwyrodnienia dysków lędźwiowych i części twarzowej kręgosłupa z obecnością kaletek międzykolcowych, tworzeniem osteofitów i spondylozą .
Początkowo publikowano pojedyncze opisy przypadków znalezienia torbieli nadtwardówkowych i mas powodujących zwężenie związane z chorobą Baastrupa, ale później uznano, że te dwa problemy są znacznie częściej związane . Chen i wsp. dokonali przeglądu 10 przypadków tylno-grzbietowych torbieli wewnątrzrdzeniowych i odnotowali współistniejącą chorobę zwyrodnieniową dysku i zmienne stopnie zwężenia, spondylolistezę na poziomie lub poniżej poziomu torbieli z wyraźnym zwyrodnieniem twarzoczaszki, a u trzech pacjentów stwierdzono wysięki w stawie twarzowym. Doszli do wniosku, że choroba Baastrupa jest związana z płynem międzykolcowym i jeśli torbiel jest wystarczająco duża, może rozszerzyć się na tylną przestrzeń zewnątrzoponową, powodując zwężenie kanału. Zauważyli również, że nie wszystkie torbiele komunikują się ze stawami twarzowymi lub grzbietową przestrzenią zewnątrzoponową. Rezonans magnetyczny wykazał również poważne zwężenie kanału spowodowane tylną niecystyczną masą włóknistą, często z linijnym sygnałem płynu z przestrzeni międzykolcowej. W trakcie zabiegu operacyjnego stwierdzono rozszczep międzykolcowy, który łatwo sondowano bez wycięcia więzadła międzykolcowego. Raporty histologiczne wykazały, że jest to masa o strukturze macierzy kolagenowej z obwodowym zapaleniem. Zasugerowali, że torbiel Baastrupa może zmieniać się z czasem, stając się bardziej włóknistą. Kwong i wsp. dokonali kolejnego radiologicznego retrospektywnego przeglądu 1008 tomografii komputerowej i stwierdzili, że 41% miało dowody na chorobę Baastrupa, najczęściej na poziomie L4-5, a częstość tego stwierdzenia wzrastała wraz z wiekiem i stawała się wielopoziomowa. Stwierdzili, że choroba Baastrupa jest częścią oczekiwanych zmian zwyrodnieniowych kręgosłupa wraz z wiekiem i wezwali do ostrożności przed diagnozowaniem choroby Baastrupa jako jedynej przyczyny bólu pleców. W badaniu z zastosowaniem dystraktorów i stabilizatorów międzykolcowych wyraźnie wykazano, że stabilizacja przestrzeni międzykolcowej prowadzi do ustąpienia torbieli i złagodzenia objawów, co sugeruje, że torbielowate zmiany zwyrodnieniowe są reakcją na niestabilność wynikającą z pogorszenia i rozluźnienia zwyrodniałego więzadła międzykolcowego (ryc. 3).

Rycina3:T2 strzałkowy rezonans magnetyczny (MRI): L4-5 disc degeneration with posterior dorsal cyst and interspinous hyperintense fluid
A: Interspinous hyperintense T2 fluid signal at L4-5 (solid white arrows) leading into posterior epidural cyst causing lumbar stenosis (dashed black arrows). Występuje towarzysząca desykacja dysku i tylne wybrzuszenie pierścienia (biała strzałka przerywana).
B: Spondylolisteza L3-4 stopnia 1 i wybrzuszenie pierścienia (biała strzałka przerywana) ze zwężeniem przestrzeni dyskowej L3-4 z dużą tylną torbielą (górna lita biała strzałka) z hiperintensywnym sygnałem T2 poniżej przerośniętego więzadła flavum (środkowa i dolna lita biała strzałka). Ucisk przewodu szyjnego na poziomie L4 (czarna strzałka przerywana). Oddzielna spondylolisteza 1 stopnia na poziomie L5-S1.
Pacjenci zgłaszają się z objawami albo zlokalizowanego bólu pleców pogarszającego się przy rozciąganiu (tj. typowa choroba Baastrupa), albo bardziej uogólnionego bólu pleców wtórnego do zwyrodnienia fasetkowego lub związanego z objawami wynikającymi z ucisku kanału kręgowego. Jeśli pacjenci są objawowi w „klasycznej” chorobie Baastrupa, mają tylko pozycyjny i bardzo zlokalizowany ból pleców w linii środkowej. Ważne jest, aby określić, czy u pacjenta występują inne oznaki i objawy bardziej typowe dla zwyrodnienia fasetkowego, zwyrodnieniowej spondylolistezy, stenozy kręgosłupa lub neurogennego obrzęku. W przypadku braku znaczącego zmniejszenia bólu po zastosowaniu leczenia zachowawczego, w tym fizykoterapii i leków przeciwzapalnych, zwykle rozważane jest zastosowanie zastrzyków. Typowe zastrzyki są wykonywane poprzez fluoroskopowe umieszczenie igły pomiędzy dwoma wyrostkami kolczystymi i/lub w obszarze formowania się płynu widocznego w badaniu MRI, przy czym najpierw wykonywana jest aspiracja (jeśli w badaniu MRI widoczny jest płyn torbielowaty w przestrzeni międzykolcowej), a następnie zastrzyk steroidowy. Jeśli ból nawraca, inną opcją jest umieszczenie elektrody o częstotliwości radiowej w ten sam sposób z koagulacją termiczną wielu obszarów w obrębie torbieli i więzadła międzykolcowego. Jeśli występują objawy neurogenne, a MRI ujawnia torbiel nadtwardówkową grzbietową z lub bez zwężenia więzadła, wówczas można również zastosować elektrody o częstotliwości radiowej w celu rozszerzenia zmiany do tylnej przestrzeni nadtwardówkowej. Wykazano, że takie postępowanie zmniejsza lub abluje tylną torbiel i związane z nią zwężenie kanału. Jeśli dominujące objawy są związane z neurogennym obrzękiem lub radikulopatią, konieczna może być chirurgiczna dekompresja lub stabilizacja. W ocenie objawów klinicznych w odniesieniu do wyników badań radiologicznych CT i MRI ważne jest, aby nie przesadzić z diagnozą podstawowych zmian zwyrodnieniowych. Jeśli u pacjenta występuje tylko zlokalizowany posturalny ból pleców z rozciąganiem, bez objawów radikularnych lub klaudikacji, to po niepowodzeniu leczenia zachowawczego właściwym leczeniem początkowym powinno być zastosowanie prostej infiltracji lub ablacji o częstotliwości radiowej w obrębie więzadła międzykolcowego.