Sir,
Choroba Dariera (DD) jest rzadką dziedziczną chorobą skórną, trudną do leczenia, zwłaszcza w okresie dojrzewania. Stwierdzono, że choroba ta jest spowodowana mutacjami w genie zlokalizowanym w pojedynczym locus na chromosomie 12q23-q24.1, który koduje sarko/endoplazmatyczną retikulum wapniową ATPazę pompy (SERCA2) (1). DD charakteryzuje się charakterystycznymi objawami klinicznymi i histologicznymi, jednak czasami może być źle rozpoznana lub przeoczona. Opisujemy tutaj przypadek śmiertelny DD, który przez 11 lat w innym ośrodku był błędnie diagnozowany jako atopowe zapalenie skóry. U pacjentki występowały wielokrotnie zaburzenia bakteryjne i psychiatryczne.
RAPORT PRZYPADKU
25-letni Japończyk z bolesną nadżerkową zmianą skórną i wysoką gorączką zgłosił się do naszego szpitala 16 października 2004 roku. Od 14 roku życia cierpiał z powodu nadżerki, którą rozpoznano i leczono jako atopowe zapalenie skóry. Przez wiele lat stosowano maści kortykosteroidowe bez istotnej odpowiedzi klinicznej.
W badaniu fizykalnym stwierdzono rozległy rumień na całym ciele. Na tułowiu, pośladkach i kończynach dolnych występowały zmiany nadżerkowe o nieprzyjemnym zapachu. Wstępne rozpoznanie brzmiało: atopowe zapalenie skóry z ciężką wtórną infekcją. Chory został przyjęty na oddział. W posiewach bakteryjnych z nadżerkowych zmian skórnych wykryto Streptococcus aureus, Pseudomonas aeruginosa i Klebsiella pneumoniae. W badaniach laboratoryjnych stwierdzono leukocytozę (13 500/mm3), podwyższone stężenie białka C-reaktywnego (CRP) (9,4 mg/dl) oraz hipoproteinemię (białko całkowite 5,8 g/dl, albuminy 2,0 g/dl). Leczenie doustnym prednizolonem w dawce 30 mg/dobę oraz ogólnoustrojowymi i miejscowymi lekami przeciwbakteryjnymi przyniosło częściową poprawę. Kilka dni później na twarzy, tułowiu i kończynach pojawiły się liczne brodawkowate, hiperkeratotyczne grudki (ryc. 1). Ponadto dokładne badanie wykazało na wolnych brzegach paznokci V-kształtne nacięcia, a na niektórych paznokciach podłużne smugi. Nie stwierdzono dołów dłoniowych ani zmian na błonach śluzowych jamy ustnej.
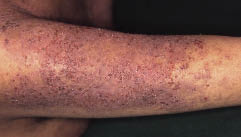
Ryc. 1. Tydzień po przyjęciu do szpitala. Na tułowiu i kończynach pacjenta stwierdzono rozsiane rogowaciejące grudki.
Biopsja pobrana z klatki piersiowej wykazała znaczną hiperkeratozę z parakeratozą, rozszczepami nadpaznokciowymi i akantolizą połączoną z ziarniniakami i pierścieniami rogowymi (ryc. 2). W wywiadzie rodzinnym stwierdzono, że u matki i siostry również występowały liczne rogowaciejące grudki. Wówczas ustaliliśmy rozpoznanie DD. Leczenie doustnym etretinatem, 40 mg/dobę, przyniosło częściową poprawę. Został wypisany 25 lipca 2005 r.
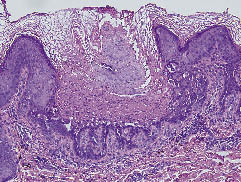
Fig. 2. Wyraźna hiperkeratoza z parakeratozą, rozszczepami nadpaznokciowymi i akantolizą, połączona z dyskeratozą, w tym corps ronds i grains. (barwienie hematoksyliną i eozyną (H&E) ×200).
Sześć tygodni później pacjent został ponownie przyjęty do szpitala z powodu nawrotu bolesnych nadżerkowych zmian skórnych, którym towarzyszyła wysoka gorączka i duszność (ryc. 3). Wyniki posiewów bakteryjnych z nadżerek wykazały obecność P. aeruginosa i innych. Leczenie dożylne chlorowodorkiem minocykliny w dawce 200 mg/dobę oraz miejscowe stosowanie maści przeciwbakteryjnych przyniosło poprawę stanu zakażenia. Grudki i rumień nie uległy zmianie, a doustny etretinat 40 mg/dobę i cyklosporyna 200 mg/dobę były nieskuteczne. Zwiększono dawkę etretinatu do 70 mg/dobę i zastosowano miejscowo maść gentamycynową na całe ciało. Nadżerki tułowia stopniowo poprawiały się, ale następnie nawracały. W dniu 11 kwietnia 2006 r. podjęto próbę leczenia ablacyjnego i przeszczepienia pogrubiałej skóry na lewej kończynie dolnej. Przeszczepione miejsce przez kilka tygodni prawie się zagoiło, jednak ponownie pojawiły się zmiany krwotoczne i nadżerkowe. Ponadto trzykrotnie wystąpiły nadżerki żylakowate Kaposiego, którym towarzyszyła wysoka gorączka i szybko powiększająca się nadżerka skóry. Za każdym razem chory otrzymywał dożylnie acyklowir w dawce 750 mg/dobę.
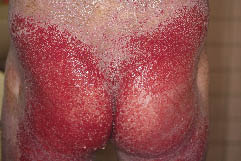
Ryc. 3. Rozległy rumień na całym ciele. Zmiany nadżerkowe o nieprzyjemnym zapachu obejmowały tułów, pośladki i kończyny dolne.
W badaniach laboratoryjnych stwierdzono utrzymującą się hipoalbuminemię w zakresie od 0,9 do 1,7 mg/dl, pomimo stosowania diety wysokokalorycznej i dożylnego podawania albumin. Ponieważ badania jelit nie wykazały żadnych odchyleń od normy, uznaliśmy, że przyczyną hipoalbuminemii była silnie zmieniona chorobowo skóra.
W maju 2006 roku zmiany skórne pogorszyły się tak szybko, że ponownie podano dożylnie antybiotyki. Z powodu sepsy i odwodnienia rozwinęła się jednak ostra niewydolność nerek. Chory zmarł 30 lipca 2006 roku.
DISCUSSION
Ciężkość przebiegu DD jest nieprzewidywalna, ale zwykle ma ona przebieg przewlekły z zaostrzeniami i remisjami (2, 3). Zaostrzenia mogą być spowodowane gorącą pogodą, nadmierną ekspozycją na słońce, lekami, steroidami lub urazami mechanicznymi. Częstość występowania zmian na błonach śluzowych lub w przewodzie pokarmowym waha się od 15% do 50% (4).
Występuje kilka odmian klinicznych DD, w tym typ przerostowy, linijny lub zosteriform oraz pęcherzykowo-pęcherzykowy (3, 5-9). W tej ostatniej postaci pęcherzyki i pęcherze rozwijają się na odsłoniętej skórze i są często wywoływane przez wysoką wilgotność, stres fizyczny lub chirurgiczny oraz bakteryjne lub wirusowe infekcje skórne. Miejscowe pęcherze nie są rzadkością w DD, ale rozległy typ pęcherzykowo-pęcherzowy należy do rzadkości. Nasz przypadek można zakwalifikować do tego typu, a niewątpliwie wtórna infekcja bakteryjna kolonizująca resztki rogowe musiała wywołać te trudne do opanowania zmiany.
Chociaż istnieją pewne doniesienia opisujące wybiórcze defekty immunologiczne u pacjentów z chorobą Dariera, nie wykazano żadnych spójnych lub specyficznych zaburzeń (10). Nikkels i wsp. (11) opisali przypadek śmiertelny z ciężkim zakażeniem skóry HSV, po którym nastąpiło zapalenie płuc związane z HSV, zajęcie przewodu pokarmowego i zespół ostrej niewydolności oddechowej.
Ortinoidy doustne okazały się dość skuteczne w DD (12). Jednak leczenie rozległych pęcherzykowo-rumieniowych DD jest trudne, ponieważ doustne retinoidy mogą zwiększać kruchość skóry. Inne leki miejscowe, takie jak 5-fluorouracil, tazaroten czy kalcypotriol, były stosowane ze zmiennym skutkiem. W przypadkach opornych na leczenie opisywano również ogólnoustrojowe podawanie cyklosporyny, środków antykoncepcyjnych i diazepamu (12, 13). Doustne steroidy lub cyklosporyna zmniejszają stan zapalny u pacjentów z wypryskami (15), ale grudki i nadżerki często nie reagują na leczenie. W niedawnym badaniu wykazano, że miejscowo stosowane aminoglikozydy spowodowały remisję u pacjenta z chorobą Haileya-Haileya poprzez odwrócenie skutków patogennych mutacji nonsensownych (14). Podobnie jak w niniejszym badaniu, próbowaliśmy stosować miejscowo maść z gentamycyną. Wysięk stopniowo się zmniejszał, jednak nie było to wystarczające do ustąpienia zmian skórnych. Skuteczne efekty przynosi terapia fotodynamiczna, wycięcie, elektrodessykacja, dermabrazja, abrazja laserem dwutlenkowo-węglowym lub erbowym YAG (3). Dermabrazja i rozszczepiony pogrubiały przeszczep skóry nie były skuteczne u naszego pacjenta, który ostatecznie zmarł z powodu ciężkich powikłań ogólnoustrojowych.
1. Sakuntabhai A, Ruiz-Perez V, Carter S, Jacobsen N, Burge S, Monk S, et al. Mutations in ATP2A2, encoding a Ca2+pump, cause Darier’s disease. Nat Genet 1999; 21: 271-277.
2. Burge SM, Wilkinson JD. Darier-White disease: a review of the clinical features in 163 patients. J Am Acad Dermatol 1992; 27: 40-50.
3. Sehgal VN, Srivastava G. Darier’s (Darier-White) disease/ keratosis follicularis. Int J Dermatol 2005; 44: 184-192.
4. Robaee AA, Hamadah LR, Khuroo S, Alfadley A. Extensive Darier’s disease with esophageal involvement. Int J Dermatol 2004; 43: 835-839.
5. Mei S, Amato L, Gallerani I, Perrella E, Caproni M, Palleschi GM, Fabbri P. A case of vesiculo-bullous Darier’s disease associated with bipolar psychiatric disorder. J Dermatol 2000; 27: 673-676.
6. Telfer NR, Burge SM, Ryan TJ. Vesiculo-bullous Darier’s disease. Br J Dermatol 1990; 122: 831-834.
7. Hori Y, Tusuru N, Niimura M. Bullous Darier’s disease. Arch Dermatol 1982; 118: 278-279.
8. Colver GB, Gawkrodger DJ. Vesiculo-bullous Darier’s disease. Br J Dermatol 1992; 126: 416-417.
9. Speight EL. Vesiculo-bullous Darier’s disease responsive to oral prednisolone steroids. Br J Dermatol 1998; 139: 934-935.
10. Partrizi A, Ricci G, Neri I, Specchia F, Varotti C, Masi M. Immunological parameters in Darier’s disease. Dermatologica 1989; 178: 138-140.
11. Nikkels AF, Beauthier F, Quatresooz P, Pierard GE. Fatal herpes simplex virus infection in Darier disease under corticotherapy. Eur J Dermatol 2005; 15: 293-297.
12. Burge S. Postępowanie w chorobie Dariera. Clin Exp Dermatol 1999; 24: 53-56.
13. Shahidullah H, Humphreys F, Beveridge GW. Darier’s disease: severe eczematization successfully treated with cyclosporin. Br J Dermatol 1994; 131: 713-716.
14. Kallermayer R, Szigeti R, Keeling KM, Bedekovics T, Bedwell DM. Aminoglikozydy jako potencjalne czynniki farmakogenetyczne w leczeniu choroby Haileya-Haileya. J Invest Dermatol 2006; 126: 229-231.
.