- Introduktion
- Behandling av stabil angina pectoris under specifika förhållanden
- Stabil angina pectoris och blodtrycksnivåer
- Stabil angina pectoris och hjärtfrekvensnivåer
- Behandling av stabil angina pectoris vid specifika sjukdomar
- Diabetiska patienter med stabil angina
- Stabil angina och systolisk dysfunktion i vänster kammare
- Stabil angina pectoris och förmaksflimmer
- Möjliga kombinationer av antianginala läkemedel
- Slutsatser
Introduktion
Trots modern perkutan koronarintervention (PCI) och koronar bypass-transplantation (CABG) kommer en betydande andel av patienter med stabil kranskärlssjukdom (SCAD) att fortsätta att uppleva eller utveckla återkommande anginasymtom. Flera randomiserade studier och metaanalyser har visat att cirka 30 % av de patienter som revaskulariserats för SCAD fortsätter att uppleva anginasymtom, oavsett ingrepp (PCI eller CABG). Användning av antianginala läkemedel är därför en vanlig behandling för dessa patienter. I de nuvarande ESC-riktlinjerna föreslås användning av första och andra linjens läkemedelsklasser för behandling av stabil angina pectoris, men dessa patienter har ofta, om inte alltid, flera samtidiga riskfaktorer eller komorbiditeter som dels ändrar det terapeutiska tillvägagångssättet, dels i praktiken kan ha lett till utvecklingen av deras kranskärlssjukdom. I den här artikeln kommer vi att sammanfatta bevisen för rekommendationer för behandling av stabil angina pectoris i syfte att individualisera patienternas behandling i enlighet med deras särskilda egenskaper och komorbiditeter.
Behandling av stabil angina pectoris under specifika förhållanden
Stabil angina pectoris och blodtrycksnivåer
I de nuvarande ESC-riktlinjerna för behandling av stabil angina pectoris rekommenderas användning av blockerare av renin-angiotensin-systemet (RAS), eftersom de kan förändra prognosen gynnsamt, samt användning av kalciumkanalblockerare (CCB), betablockerare och långtidsverkande nitrater för symtomlindring. Vi måste dock komma ihåg att RAS-blockerare, liksom CCB och betablockerare, är medel med betydande antihypertensiva effekter. Dessa medel utgör i själva verket fyra av de fem klasser av antihypertensiva läkemedel som föreslås i de nuvarande ESH/ESC-riktlinjerna för behandling av arteriell hypertoni . Hos patienter med stabil angina pectoris som behöver antihypertensiv behandling föreslår ESH/ESC-riktlinjerna därför också användning av dessa medel, eftersom dessa läkemedel förutom att sänka blodtrycket också har andra hjälpfunktioner (när det gäller prognos eller symtomlindring).
Frågan om administrering av dessa läkemedel uppstår dock hos patienter med låga blodtrycksnivåer. Det är troligt att låga blodtrycksnivåer kan framkalla kardiovaskulära händelser hos patienter med stabil angina pectoris, vilket främst förklaras av J-kurva-fenomenet (dvs. en ökad förekomst av händelser när blodtrycket sänks markant). Trots att det inte finns något validerat tröskelvärde för blodtrycket under vilket patienter med stabil kranskärlssjukdom (SCHD) kan uppvisa negativa händelser, kan ett tröskelvärde på 120 mmHg för det systoliska blodtrycket användas som en referens. Nyligen visade data från 22 672 patienter med SCAD i CLARIFY-registret att patienter med systoliskt blodtryck/diastoliskt blodtryck (SBP/DBP) på mindre än 120/70 mmHg hade en ökad risk för CV-händelser (justerad HR 1,56, 95 % KI: 1,36-1,81/justerad HR 1,41, 95 % KI: 1,24-1,61, respektive). Dessutom har en ökad förekomst av hjärtinfarkt för systoliskt blodtryck som sänkts till mindre än 120-130 mmHg upprepade gånger rapporterats hos patienter med en historia av hjärtsjukdom . I SPRINT-studien förknippades en sänkning av blodtrycket till <120 mmHg med en ökning av flera biverkningar, t.ex. hypotoni, synkope, elektrolytrubbningar och akuta njurskador, medan det inte fanns någon fördel när det gäller hjärtinfarkt eller kardiella händelser. Nyligen föreslogs en algoritm , enligt vilken patienter med stabil angina pectoris och SBP <120 mmHg bör avstå från blodtryckssänkande antianginala läkemedel för att undvika överdrivna blodtryckssänkningar (figur 1). Författarna föreslog istället användning av läkemedel som inte påverkar (eller minimalt påverkar) BP-nivåerna hos patienter med lägre SBP-nivåer (<120 mmHg).
Figur 1. Individualiserad behandling enligt patienternas komorbiditeter och riskfaktorer .
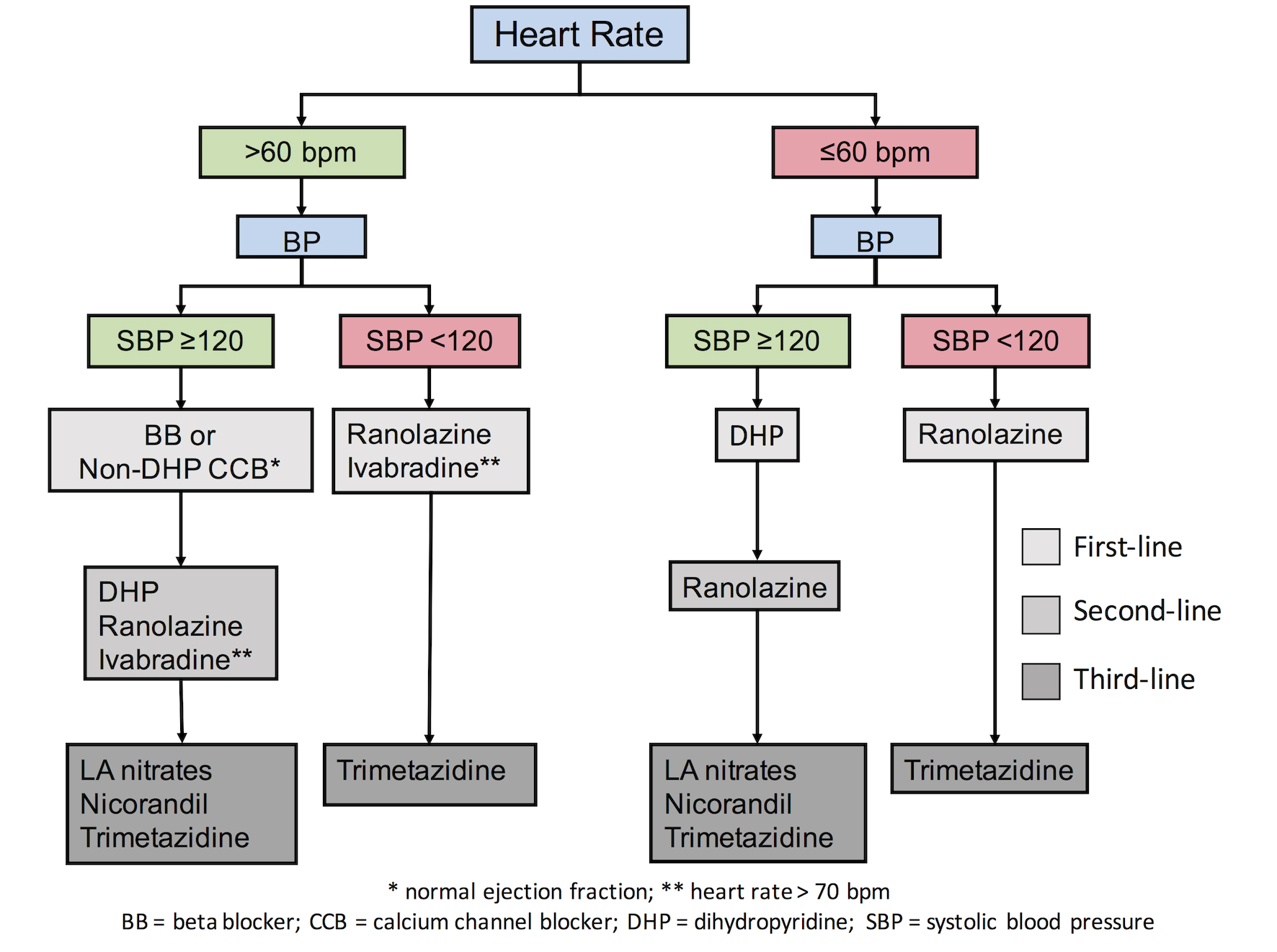
Stabil angina pectoris och hjärtfrekvensnivåer
Det finns ett gediget bevismaterial som tyder på att en ökad hjärtfrekvens (HR) hos patienter med kranskärlssjukdom är skadlig, eftersom den ökar myokardiets syrebehov som leder till ischemi och anginasymtom. I de nuvarande ESC-riktlinjerna rekommenderas användning av hjärtfrekvenssänkande medel som betablockerare, ivabradin och CCB:er som inte är dihydropyridiner (icke-DHP) för att sänka hjärtfrekvensen. Vi måste dock komma ihåg att en överdriven HR-sänkning inte bara kan vara skadlig på grund av de symtom och effekter som är relaterade till kronotropisk inkompetens, utan även till och med kan öka förekomsten av förmaksflimmer. Efter resultaten av SIGNIFY-studien , som visade en ökad risk för CV-händelser och förmaksflimmer hos patienter med en överdriven sänkning av hjärtfrekvensen, uppstod en debatt om under vilket tröskelvärde hjärtfrekvenssänkande medel inte får användas. Nyligen föreslogs en tröskelnivå på 60 bpm (med undantag för ivabradin som enligt SIGNIFY-resultaten inte bör sättas in vid en hjärtfrekvens som är lägre än 70 bpm). Hos patienter med hjärtfrekvenser under detta tröskelvärde rekommenderas användning av läkemedel med minimal eller ingen HR-effekt (figur 1).
Behandling av stabil angina pectoris vid specifika sjukdomar
I de aktuella ESC-riktlinjerna för behandling av stabil angina pectoris föreslås användning av flera läkemedel för symtomlindring, men det erkänns dock att inget av dessa läkemedel kan förbättra prognosen . Dessutom verkar det som om första och andra linjens antianginösa läkemedel stöds av samma evidensnivå . Därför bör man överväga att använda dem under specifika förhållanden där patienterna kan dra nytta av deras extra effekter utöver symtomlindring.
Diabetiska patienter med stabil angina
Omkring 33 % av patienterna med stabil CAD lider också av diabetes mellitus (DM) . Förekomsten av DM leder till mer omfattande kärlsjukdom och en allvarligare ischemisk belastning (både anginösa och tysta) . Vid behandling av diabetespatienter med angina måste läkemedel som har en positiv eller åtminstone neutral metabolisk profil föredras. Ranolazin är ett läkemedel mot anginapparat med gynnsamma effekter när det gäller att sänka HbA1c-nivåerna . I en randomiserad placebokontrollerad studie förknippades användningen av detta medel med en signifikant minskning av HbA1c-nivåerna, samtidigt som andelen försökspersoner som uppnådde ett HbA1c <7,0 % var större i ranolazin-armen jämfört med placebo (25,6 % jämfört med 41,2 %; p=0,0004). Användningen av betablockerare hos diabetiker har diskuterats med tanke på den högre incidensen av nytillkommen DM eller försämring av den glykemiska profilen hos dessa patienter . Det verkar som om dessa ogynnsamma effekter är begränsade till majoriteten av de icke vasodilaterande betablockerarna. Vasodilaterande betablockerare har en gynnsam metabolisk profil eftersom de förbättrar insulinkänsligheten och inte orsakar skadliga effekter på lipidprofilen . Det finns dessutom vissa uppgifter som stöder användningen av trimetazidin hos diabetespatienter. Administrering av detta läkemedel (20 mg t.i.d. i två veckor) i en randomiserad placebokontrollerad studie resulterade i en minskning av fasteglukosplasmanivåerna ; denna studie liksom majoriteten av studierna med trimetazidin hade dock en liten urvalsstorlek.
Därmed bör medel som ranolazin eller vasodilaterande betablockerare med sin gynnsamma metaboliska profil, eller medel som ivabradin, nicorandil, CCB och förmodligen trimetazidin med sin neutrala profil, föredras hos patienter med angina pectoris och DM för symtomlindring.
Stabil angina och systolisk dysfunktion i vänster kammare
Omkring 70 % av fallen av hjärtsvikt (HF) med minskad ejektionsfraktion är direkt kopplade till CAD, och hos patienter med HF och stabil angina är det att föredra att administrera läkemedel som inte bara reducerar anginaattacker utan som också kan ha gynnsamma prognostiska effekter. Betablockerare minskar inte bara anginasymtomen utan kan också fördröja utvecklingen av HF samtidigt som de minskar antalet sjukhusinläggningar för HF och förbättrar prognosen . Användning av ivabradin hos sådana patienter är dessutom fördelaktigt inte bara när det gäller symtomlindring utan även när det gäller minskning av antalet sjukhusvistelser för HF och förbättring av prognosen i allmänhet . I BEAUTIFUL-studien resulterade administrering av ivabradin till patienter med vänsterkammarens ejektionsfraktion (LVEF) <40 % i en signifikant minskning av det sammansatta effektmåttet dödlig och icke-dödlig hjärtinfarkt med 36 % (p = 0,001) och behovet av revaskularisering med 30 % (p = 0,016) hos patienter med en HR >70 bpm. Därför är användningen av betablockerare och/eller ivabradin hos patienter med stabil angina pectoris och HF med reducerad ejektionsfraktion att föredra eftersom detta, tillsammans med symtomlindring, har gynnsamma effekter när det gäller att minska CV-morbiditet och -mortalitet . Å andra sidan kan det vara problematiskt att använda hydralazin/isosorbiddinitrat i stället för den traditionella hämmningen av renin-angiotensin-aldosteronsystemet, eftersom denna kombination kan framkalla anginaattacker. På samma sätt är säkerheten för ranolazin hos patienter med HF med reducerad EF (HFrEF) osäker och måste därför användas med försiktighet . Nitrater kan ha en potentiell roll genom att kombinera vasodilaterande och antianginösa effekter . Administrering av nicorandil och dihydropyridin (DHP) CCB:er har också visat sig vara säker hos patienter med HF och systolisk dysfunktion i vänster ventrikel (LVSD) . Tyvärr finns det inga signifikanta uppgifter om det medelhöga eller bevarade intervallet med vänster ventrikulär ejektionsfraktion (LVEF) hos HF-patienter (LVEF 40-49 % och >50 %). Ingen behandling har ännu på ett övertygande sätt visat sig minska morbiditeten eller mortaliteten. Hos dessa patienter kan vi alltså använda antianginala läkemedel som också har positiva effekter på deras komorbiditeter.
Stabil angina pectoris och förmaksflimmer
Förmaksflimmer kan förvärra anginasymtomen eftersom det ökar hjärtfrekvensen och därmed myokardiets syreförbrukning. Därför bör man hos patienter med stabil angina pectoris och förmaksflimmer föredra hjärtfrekvenssänkande antianginala läkemedel som betablockerare och icke-DHP CCBs. Dessa läkemedel är användbara inte bara för akut kontroll av hjärtfrekvensen utan även för långsiktig kontroll. HR-sänkande medel med antianginala effekter, t.ex. ivabradin, föreslås inte, eftersom detta läkemedel är ineffektivt vid förmaksflimmer. Dessutom ökade ivabradin i SIGNIFY-studien förekomsten av förmaksflimmer jämfört med placebo (5,3 % jämfört med 3,8 %, p<0,001) , medan en metaanalys av 21 571 patienter som utvärderade data från 11 studier med ivabradin visade att behandling med detta medel var förknippad med en ökad relativ risk för förmaksflimmer på 1,15 (95 % KI: 1,07-1,24, p=0,0027) . Ranolazin verkar undertrycka förmaksflimmer och supraventrikulära arytmier i allmänhet . I en retrospektiv studie som omfattade 393 patienter som genomgick CABG var ranolazin (1 500 mg preoperativt följt av 1 000 mg två gånger dagligen i 10-14 dagar) överlägset amiodaron (400 mg preoperativt följt av 200 mg två gånger dagligen i 10-14 dagar) för att förebygga förmaksflimmer efter CABG (17,5 % jämfört med 26,5 %, p=0,035) . I en fas 2-studie som utvärderade effekterna av ranolazin och dronedaron ensamt eller i kombination hos patienter med paroxysmalt förmaksflimmer, var dessutom kombinationen av ranolazin 750 mg b.i.d. och låga doser av dronedaron 225 mg b.i.d resulterade i signifikanta minskningar av förmaksflimmerhändelser jämfört med placebo .
Möjliga kombinationer av antianginala läkemedel
Ovanligtvis behöver patienter med stabil angina pectoris mer än ett läkemedel för att undertrycka anginasymtomen. I majoriteten av studierna administrerades därför olika antianginalläkemedel ovanpå andra antianginalläkemedel . Det är dock inte alla antianginala läkemedel som kan kombineras. Att kombinera ivabradin, ranolazin och nicorandil rekommenderas inte på grund av den okända säkerhetsprofilen . I själva verket finns det inga studier, eller mycket få studier med små urvalsstorlekar, som behandlar denna fråga. Efter resultaten från SIGNIFY-studien är dessutom samtidig administrering av ivabradin med CCB:er som inte är DHP kontraindicerat eftersom det resulterade i en signifikant HR-sänkning. Verapamil eller diltiazem är måttliga CYP3A4-hämmare och ivabradin metaboliseras av CYP3A4. CYP3A4-hämmare och -inducerare är benägna att interagera med ivabradin och påverkar dess metabolism och farmakokinetik i kliniskt betydande omfattning .
Slutsatser
Patienter med stabil angina pectoris har vanligen flera komorbiditeter. En individualiserad behandling som tar hänsyn till de olika tillstånden och komorbiditeterna bör föreslås, eftersom alla antianginala läkemedel har ungefär samma effektnivå och det inte finns någon mätbar överlevnadsfördel.